Методические рекомендации "Стандарт диагностики и лечения новой коронавирусной инфекции (COVID-19) у военнослужащих Вооруженных Сил Российской Федерации" (утв. Министром обороны РФ 8 октября 2021 г.)
Под общей редакцией начальника Главного военно-медицинского управления Министерства обороны Российской Федерации кандидата медицинских наук Д.В. Тришкина
Авторский коллектив:
Начальник 1 управления - заместитель начальника ГВМУ МО РФ кандидат медицинских наук генерал-майор медицинской службы Серговенцев А.А., начальник Военно-медицинской академии имени С.М. Кирова, член-корреспондент РАН, профессор генерал-майор медицинской службы Крюков Е.В., заместитель начальника 1 управления ГВМУ МО РФ полковник медицинской службы Сушильников С.И., главный терапевт МО РФ кандидат медицинских наук полковник медицинской службы Паценко М.Б., начальник 1 отдела 1 управления ГВМУ МО РФ полковник медицинской службы Пастухов А.Г., начальник кафедры инфекционных болезней ВМедА - главный инфекционист МО РФ заслуженный деятель наук РФ член-корреспондент РАН доктор медицинских наук профессор полковник медицинской службы Жданов К.В., заместитель начальника ГВКГ им. Н.Н. Бурденко доктор медицинских наук полковник медицинской службы Чернецов В.А., главный терапевт ГВКГ им. Н.Н. Бурденко доктор медицинских наук профессор Чернов С.А., главный пульмонолог МО РФ доктор медицинских наук профессор полковник медицинской службы Зайцев А.А., начальник кафедры военной анестезиологии и реаниматологии ВМедА - главный анестезиолог-реаниматолог МО РФ доктор медицинских наук профессор полковник медицинской службы Щеголев А.В., главный лаборант МО РФ член-корреспондент РАН доктор медицинских наук профессор Иванов А.М., начальник кафедры факультетской терапии - главный кардиолог МО РФ доктор медицинских наук полковник медицинской службы Тыренко В.В., начальник первой кафедры и клиники (терапии усовершенствования врачей) доктор медицинских наук полковник медицинской службы Салухов В.В., заместитель начальника 9ЛДЦ МО РФ доктор медицинских наук профессор Клипак В.М., начальник Главного центра военно-врачебной экспертизы МО РФ полковник медицинской службы Дацко А.В., заместитель начальника 1 отдела 1 управления ГВМУ МО РФ кандидат медицинских наук полковник медицинской службы Земляков С.В., доцент кафедры инфекционных болезней ВМедА кандидат медицинских наук полковник медицинской службы Захаренко С.М., профессор кафедры инфекционных болезней ВМедА доктор медицинских наук полковник медицинской службы Козлов К.В., заместитель начальника кафедры инфекционных болезней ВМедА кандидат медицинских наук подполковник медицинской службы Мальцев О.В.
Список использованных сокращений
ГИБП - генно-инженерный биологический препарат
ГКС - глюкокортикостероиды
ДН - дыхательная недостаточность
ИФН - интерферон
НМГ - низкомолекулярный гепарин
ИЛ-6 - интерлейкин 6
ОДН - острая дыхательная недостаточность
ОНП - однонуклеотидные полиморфизмы
ОРВИ - острая респираторная вирусная инфекция
ОРДС - острый респираторный дистресс-синдром
ОРИТ - отделение реанимации и интенсивной терапии
ПКТ - прокальцитониновый тест
ПЦР - полимеразная цепная реакция
РНК - рибонуклеиновая кислота
СИЗ - средства индивидуальной защиты
СРБ - С-реактивный белок
ЭКГ - электрокардиография
ЭКМО - экстракорпоральная мембранная оксигенация
COVID-19 - инфекция, вызванная новым коронавирусом SARS-CoV-2
SARS-CoV-2 - новый коронавирус, вызвавший вспышку инфекции в 2019-2020 гг.
SARS-CoV - коронавирус, вызвавший вспышку тяжелого острого респираторного синдрома
I Общие положения
1.1. Актуальные для ВС РФ линии SARS-CoV-2, эпидемиологические особенности.
Коронавирусы (Coronaviridae) - это большое семейство РНК-содержащих вирусов, способных инфицировать как животных (их естественных хозяев), так и человека. По результатам серологического и филогенетического анализа коронавирусы разделяются на четыре рода: Alphacoronavirus, Betacoronavirus, Gammacoronavirus и Deltacoronavirus.
У людей коронавирусы могут вызвать целый ряд заболеваний - от легких форм острой респираторной инфекции (ОРВИ) до тяжелого острого респираторного синдрома (ТОРС или SARS). В настоящее время среди населения циркулируют четыре сезонных коронавируса (HCoV-229E, -OC43, -NL63 и -HKU1), которые круглогодично присутствуют в структуре ОРВИ, и, как правило, вызывают поражение верхних дыхательных путей легкой и средней степени тяжести, а также три высокопатогенных коронавируса - SARS, MERS и новой коронавирусной инфекции COVID-19 (SARS-CoV-2).
До января 2021 года в России основными были "российские" разновидности линии Ухань (альфа-вариант): В1.1, В1.1.317, В1.1.397. С начала 2021 года для Вооруженных Сил, как и в целом для Российской Федерации, актуальными линиями SARS-CoV-2 являются:
Альфа-вариант - Британский штамм (B.1.1.7 UK, N501Y. ОНП гена, кодирующего S-белок: A570D, P681H, T716I, S982A, D1118H). Циркулирует с начала 2021 года в России, его доля нарастала, однако после появления так называемого "Индийского варианта" с конца мая-июня 2021 г. рост прекратился.
Другие альфа-варианты. Линия В.1.1.370.1 - Северо-западный штамм. Был впервые зафиксирован в январе-феврале 2021 года. Структурно близок к Уханьскому и Британскому варианту. Территория распространения - Санкт-Петербург, Псковская область. По данным ПЦР-скрининга, в начале мая 2021 года доля этого варианта составляла 16% госпитализируемых. Данный штамм выявлялся в Москве, Новгородской области, Германии, Финляндии, Великобритании, Израиле.
Линия В 1.1.523 - Московский штамм. Имеет сходство с Британским и Уханьским вариантом SARS-CoV-2. Количество инфицированных данной линией SARS-CoV-2 медленно нарастает (данные НИИ гриппа им. Смородинцева). Впервые был обнаружен в Москве. Сейчас есть данные о распространении в Центральном федеральном округе.
Бета-вариант - Южноафриканский штамм (B.1.351 SA. ОНП гена, кодирующего S-белок: D80A, D215G, K417N, A701V, N501Y, E484K).
Приобрел мутации, которые делают его менее заметным для иммунной системы человека. Отличается тем, что от него страдает больше молодых и исходно здоровых людей. На территории РФ выявлялся в Амурской области.
Дельта-вариант - Индийский штамм (Delta, B.1.617.1-2-3, India. ОНП гена, кодирующего S-белок: L452R, T478K, D614G, P681R). Зарегистрирован более чем в 90 странах мира. Быстро распространяется в Европе. В России активно вытесняет Британский вариант со второй половины апреля 2021 г. Среди образцов, полученных в Санкт-Петербурге в мае, вариант дельта составил чуть больше половины, а уже среди июньских образцов - почти 90%. На сегодняшней день является наиболее актуальным для РФ и ВС возбудителем инфекции, вызванной SARS-CoV-2.
Особенности эпидемиологии Дельта-варианта SARS-CoV-2.
Предполагается, что нуклеотидные замены в гене, кодирующем рецептор-связывающий домен S-протеина SARS-CoV-2, определяют более высокую прочность фиксации (аффинность) вируса к АПФ 2 типа. Кроме того считается, что заразительность данного варианта SARS-CoV-2 выше, чем у исходного штамма (1 больной заражает 5 человек, изначально, соотношение составляло 1:2,2). В то же время по данным европейского центра по контролю за инфекционными заболеваниями достоверных сведений, основанных на анализе репрезентативного массива данных, о более высокой заразности и летальности дельта варианта SARS-CoV-2 нет. Имеются предварительные результаты, опубликованные только в средствах массовой информации и доложенные на онлайн-конференциях, что сыворотки, полученные от вакцинированных Pfizer/BnT (США), AstraZeneca (Великобритания), Covaxin (Индия), Спутник V (Россия) эффективно нейтрализуют данный штамм возбудителя. Данные, полученные из различных клинических центров, свидетельствуют о сокращении инкубационного периода до 5 суток. Имеются неоднозначные сведения о клинически значимых механизмах передачи инфекции: фекально-оральный и бытовой (описаны в Индии), аэрозольный (воздушно-капельный путь преимущественно реализуется в регионах с удовлетворительными санитарно-бытовыми условиями, в т.ч. в России).
1.2 Подозрительный на COVID-19 случай: клинические проявления острой респираторной инфекции (температура тела выше 37,5°C и один или более из следующих признаков: кашель - сухой или со скудной мокротой, одышка, ощущение заложенности в грудной клетке, насыщение крови кислородом по данным пульсоксиметрии 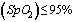 , боль в горле, заложенность носа или умеренная ринорея, нарушение или потеря обоняния (гипосмия или аносмия), потеря вкуса (дисгевзия), конъюнктивит, слабость, мышечные боли, головная боль, рвота, диарея, кожная сыпь) при отсутствии других известных причин, которые объясняют клиническую картину вне зависимости от эпидемиологического анамнеза.
, боль в горле, заложенность носа или умеренная ринорея, нарушение или потеря обоняния (гипосмия или аносмия), потеря вкуса (дисгевзия), конъюнктивит, слабость, мышечные боли, головная боль, рвота, диарея, кожная сыпь) при отсутствии других известных причин, которые объясняют клиническую картину вне зависимости от эпидемиологического анамнеза.
1.3 Вероятный (клинически подтвержденный) случай COVID-19:
1. Клинические проявления острой респираторной инфекции (температура тела выше 37,5°C и один или более признаков: кашель, сухой или со скудной мокротой, одышка, ощущение заложенности в грудной клетке, 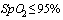 , боль в горле, заложенность носа или умеренная ринорея, нарушение или потеря обоняния (гипосмия или аносмия), потеря вкуса (дисгевзия), конъюнктивит, слабость, мышечные боли, головная боль, рвота, диарея, кожная сыпь) при наличии хотя бы одного из эпидемиологических признаков:
, боль в горле, заложенность носа или умеренная ринорея, нарушение или потеря обоняния (гипосмия или аносмия), потеря вкуса (дисгевзия), конъюнктивит, слабость, мышечные боли, головная боль, рвота, диарея, кожная сыпь) при наличии хотя бы одного из эпидемиологических признаков:
- возвращение из зарубежной поездки за 14 дней до появления симптомов;
- наличие тесных контактов за последние 14 дней с лицом, находящимся под наблюдением по COVID-19, который в последующем заболел;
- наличие тесных контактов за последние 14 дней с лицом, у которого лабораторно подтверждён диагноз COVID-19;
- наличие профессиональных контактов с лицами, у которых выявлен подозрительный или подтвержденный случай заболевания COVID-19.
2. Наличие клинических проявлений, указанных в подпункте 1 пункта 1.3 настоящих Методических рекомендаций, в сочетании с характерными изменениями в лёгких по данным компьютерной томографии грудной клетки (далее - КТ ОГК) (приложение 1 к настоящим Методическим рекомендациям) вне зависимости от результатов однократного лабораторного исследования на наличие РНК SARS-CoV-2 и эпидемиологического анамнеза.
3. Наличие клинических проявлений, указанных в подпункте 1 пункта 1.3 настоящих Методических рекомендаций, в сочетании с характерными изменениями в легких по данным лучевых исследований (указаны в подпункте 2 пункта 1.3 настоящих Методических рекомендаций) при невозможности проведения лабораторного исследования на наличие РНК SARS-CoV-2.
1.4 Подтверждённый случай COVID-19:
- Положительный результат лабораторного исследования на наличие РНК SARS-CoV-2 с применением методов амплификации нуклеиновых кислот (МАНК) или антигена SARS-CoV-2 c применением иммунохроматографического анализа вне зависимости от клинических проявлений и/или положительный результат на антитела класса IgA, IgM и/или IgG у пациентов с клинически подтверждённой инфекцией COVID-19.
1.5 Клинические формы и степень тяжести COVID-19
Инкубационный период составляет от 2 до 14 суток (до 5 при инфицировании Индийским вариантом SARS-CoV-2), в среднем 3-5 дней.
В начальном периоде (1-8 сутки, в случае инфицирования Индийским вариантом SARS-CoV-2 может сокращаться до 3-5 суток) наиболее частыми симптомами и синдромами являются:
- выраженная слабость и ломота в теле, в случае инфицирования Индийским вариантом SARS-CoV-2 - артралгии (60-90%);
- разлитая головная боль (до 60%, в случае инфицирования Индийским вариантом SARS-CoV-2 - до 90%);
- конъюнктивит в случае инфицирования Индийским вариантом SARS-CoV-2, частота неизвестна;
- фарингит и/или ринит отмечаются почти у всех пациентов в случае инфицирования Индийским вариантом SARS-CoV-2;
- гастроэнтерит (до 15%, в случае инфицирования Индийским вариантом SARS-CoV-2 - до 50-60% в зависимости от механизма инфицирования);
- аносмия и дисгевзия (до 25%, редко в случае инфицирования Индийским вариантом SARS-CoV-2);
- субфебрильная лихорадка (до 50%);
- фебрильная лихорадка (до 60% в случае инфицирования Индийским вариантом SARS-CoV-2).
В период разгара (8-15 сутки, в случае инфицирования Индийским вариантом SARS-CoV-2, как правило, у не вакцинированных пациентов период разгара может начинаться с 3-5 дня болезни) характерно наличие клинических симптомов острой респираторной вирусной инфекции верхних и/или нижних дыхательных путей:
- повышение температуры тела более 38,5С° (20-90%);
- кашель (сухой) - 53-80%;
- одышка (10-55%);
- повышенная утомляемость, ломота в теле и суставах (44-50%);
- в случае инфицирования Индийским вариантом SARS-CoV-2 сохраняются катаральные, гастроинтестинальные явления, конъюнктивит;
- в случае инфицирования Индийским вариантом SARS-CoV-2 возможно развитие клинически значимых системных тромбозов нижних конечностей, частота неизвестна.
Наиболее тяжёлые нарушения функций дыхания и коагулопатии, как правило, отмечаются после 16-го дня от момента начала заболевания (ОРДС, тромбозы ветвей легочной артерии).
Первыми признаками начала коронавирусной инфекции могут быть поражения кожи, в случае инфицирования Индийским вариантом SARS-CoV-2 как в начальном, так и в периоде разгара отмечаются элементы экзантемы (преимущественно на лице, чаще пятнистой или петехиальной) и энантемы (афтозный увулит), частота неизвестна.
Таким образом, основными особенности клинического течения Дельта-варианта SARS-CoV-2 являются: классическая цикличность, когда начальный период (первые 5-8 дней болезни) протекает с более выраженной клинической симптоматикой, зависящей от пути передачи инфекции. При аэрозольной передаче: поражение верхних отделов респираторного тракта (ринит, фарингит), конъюнктивит. При фекально-оральной и бытовой - гастроэнтерит. Возможна комбинация симптомов. Частота общеинтоксикационных симптомов в начальном периоде не изменилась, однако фебрильная лихорадка, по всей видимости, отмечается чаще. Аносмия и агевзия регистрируются реже. Период разгара (после 5-8 суток) преимущественно проявляется синдромами поражения нижних дыхательных путей. В Индии описана более высокая частота тромбогеморрагического синдрома с поражением сосудов нижних конечностей (в т.ч. гангрены).
Клинические формы COVID-19
- Инаппарантная;
- Острая респираторная вирусная инфекция легкого течения;
- Вирусное поражение лёгких без дыхательной недостаточности;
- Вирусное поражение лёгких с дыхательной недостаточностью;
По наличию осложнений:
- Неосложненная
- С осложнениями (ОРДС, нозокомиальная пневмония, сепсис, септический шок, тромбоз артерий, ДВС, и др.).
По степени тяжести: лёгкой, средней, тяжёлой и крайне тяжёлой степени тяжести (Таблица 1).
Таблица 1. - Критерии оценки степени тяжести
| Критерии | Степень тяжести | |||
|---|---|---|---|---|
| лёгкая | средняя | тяжёлая | крайне тяжёлая | |
| Интоксикация (выраженность) | + | ++ | +++ | ++++ |
| Лихорадка | <38°C |
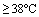
|
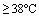
|
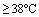
|
| Ведущий синдром | ОРВИ | ОРВИ и/или повреждение лёгких без ОДН | ОРВИ и/или, повреждение лёгких с ОДН | Повреждение лёгких тяжёлого течения с ОДН, ОРДС, сепсис |
| Дополнительные критерии при поражении лёгких | Отсутствие критериев среднетяжёлого и тяжёлого течения |
- ЧДД более 22/мин, но менее 30/мин,
- Одышка при физических нагрузках,
- Изменения в лёгких при КТ, типичные для вирусного поражения (объём поражения минимальный или средний; КТ 1-2),
- 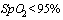 , с возможной необходимостью респираторной поддержки (назальный кислород 3-5-10 л в мин)
, с возможной необходимостью респираторной поддержки (назальный кислород 3-5-10 л в мин)
|
- ЧДД более 30/мин,
- 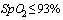 ,
-
,
- 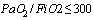 мм рт. ст., необходимостью# респираторной поддержки (неинвазивная вентиляция лёгких, высокопоточный кислород)
- Изменения в лёгких при КТ, типичные для вирусного поражения (объём поражения значительный или субтотальный; КТ 3-4),
- Снижение уровня сознания, ажитация
мм рт. ст., необходимостью# респираторной поддержки (неинвазивная вентиляция лёгких, высокопоточный кислород)
- Изменения в лёгких при КТ, типичные для вирусного поражения (объём поражения значительный или субтотальный; КТ 3-4),
- Снижение уровня сознания, ажитация
|
- ОДН с необходимостью респираторной поддержки (инвазивная вентиляции лёгких, ЭКМО), Изменения в лёгких при КТ типичные для вирусного поражения критической степени (объём поражения значительный или субтотальный; КТ 4) или картина ОРДС - Снижение уровня сознания. |
II Основные принципы оказания медицинской помощи в амбулаторных условиях
1. До момента получения положительного результата лабораторного исследования на наличие РНК SARS-CoV-2 с применением методов амплификации нуклеиновых кислот, пациент наблюдается как подозрительный на COVID-19 случай в соответствии с приложением N 2 к настоящим Методическим рекомендациям.
2. После получения от ЦГСЭН района ответственности или иной уполномоченной организации информации о положительном результате лабораторного обследования военнослужащего на COVID-19, уполномоченное лицо военно-медицинского подразделения, части или организации Министерства обороны Российской Федерации, где военнослужащий состоит на медицинском обеспечении:
- докладывает начальнику военно-медицинского подразделения, части или организации Министерства обороны Российской Федерации о положительном результате лабораторного обследования на COVID-19 военнослужащего, состоящего на медицинском обеспечении в данном подразделении, части или организации, а также командиру воинской части (руководителю организации), в которой данный военнослужащий проходит военную службу;
- уведомляет военнослужащего о положительном результате его лабораторного обследования на COVID-19;
- организует выезд к месту проживания военнослужащего по контракту медицинских работников для осмотра, заболевшего и членов его семьи, контактировавших с заболевшим, забор у них из носоглотки (из двух носовых ходов) и ротоглотки биологического материала для лабораторного обследования на COVID-19;
- вносит по результатам выезда медицинских работников к военнослужащему с COVID-19 в журнал учёта пациентов с COVID-19 плановые даты для повторного забора биологического материала (мазки из носоглотки и ротоглотки);
- информирует медицинских работников, направляемых к военнослужащему с COVID-19 о положительном результате его лабораторного обследования на COVID-19 и контактных лицах;
- организует ежедневный мониторинг состояния здоровья (аудиоконтроль) военнослужащего, проходящего военную службу по контракту, при оказании медицинской помощи на дому, в случае ухудшения состояния - повторное посещение врачом.
- организует в случае наличия показаний для проведения КТ ОГК доставку военнослужащего санитарным транспортом (санитарным автомобилем отделения неотложной медицинской помощи военной поликлиники) к месту проведения исследования.
- организует при наличии изменений на КТ ОГК немедленную госпитализацию военнослужащего выездной медицинской бригадой в военный госпиталь, при его отсутствии на территории, в медицинскую организацию, уполномоченную оказывать медицинскую помощь пациентам с COVID-19 в стационарных условиях. В случае отказа военнослужащего от госпитализации организует лечение и наблюдение на дому;
- организует при отсутствии изменений на КТ ОГК обследование и лечение, наблюдение на дому (в изоляторе) с освобождением от исполнения должностных и специальных обязанностей, занятий и работ (с представлением на ВВК при наличии оснований).
3. Медицинские работники, направленные для оказания медицинской помощи на дому военнослужащему с COVID-19:
- реализуют меры по соблюдению инфекционной безопасности согласно приложению N 3 к настоящим Методическим рекомендациям;
- осуществляют первичный осмотр военнослужащего согласно приложению N 4 к настоящим Методическим рекомендациям;
- обеспечиваются необходимым медицинским имуществом, в том числе бесконтактным термометром, тонометром, пульсоксиметром, средствами индивидуальной защиты (очки, одноразовые перчатки, респиратор соответствующего класса защиты, противочумный костюм 1-го класса, костюм медицинский защитный или одноразовый халат, бахилы);
- имеют запас медицинских масок в количестве не менее 20 штук и настоятельно предлагают их военнослужащему и членам его семьи, прежде чем приступить к опросу и осмотру;
- настоятельно рекомендуют военнослужащему с COVID-19 и членам его семьи во время осмотра и опроса находиться в медицинских масках;
- информируют военнослужащего и проживающих с ним членов его семьи о рисках заболевания COVID-19, необходимости временного проживания в другом месте и о том, что нарушение санитарно-эпидемиологических правил, повлекшее по неосторожности массовое заболевание, может повлечь привлечение их к уголовной ответственности, предусмотренной статьей 236 Уголовного кодекса Российской Федерации;
- обеспечивают военнослужащего и проживающих с ним членов его семьи информационными материалами по вопросам ухода за пациентами, больными COVID-19, и общими рекомендациями по защите от инфекций, передающихся воздушно-капельным и контактным путем;
- по завершении оказания медицинской помощи пациенту сообщают уполномоченному лицу медицинской организации о лицах, имеющих контакт с пациентом;
- в случае принятия решения об оказании медицинской помощи военнослужащему в амбулаторных условиях (на дому) оформляется согласие на оказание медицинской помощи в амбулаторных условиях (на дому) и соблюдение режима изоляции при лечении COVID-19;
4. При первичном обращении в подтверждённых и вероятных случаях заболевания военнослужащему назначается лечение в соответствии с актуальной версией Временных методических рекомендаций "Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)", утверждаемых уполномоченным должностным лицом Министерства здравоохранения Российской Федерации, с учетом алгоритма принятия лечащим врачом решения об оказании медицинской помощи в амбулаторных и (или) стационарных условиях (приложение N 5 к настоящим Методическим рекомендациям).
5. Медицинское наблюдение за военнослужащими, проходящими военную службы по призыву, из числа контактных по COVID-19 осуществляется в военно-медицинских подразделениях воинских частей и организаций, во внештатных изоляторах.
Медицинская помощь военнослужащему, проходящему военную службу по контракту, с положительным результатом теста на COVID-19 может оказываться на дому в случае отсутствия клинических проявлений заболеваний или легком течении заболевания (t тела <38,0°С, ЧДД 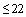 в мин,
в мин, 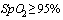 ).
).
6. Начальник военно-медицинского подразделения, части или организации Министерства обороны Российской Федерации, где военнослужащий состоит на медицинском обеспечении, организует обеспечение военнослужащего с COVID-19 необходимыми лекарственными препаратами и средствами индивидуальной защиты (медицинские маски) в соответствии с назначениями лечащего врача.
7. После выписки из стационара военнослужащего, проходящего военную службу по контракту, начальник (руководитель) военно-медицинской организации (подразделения) амбулаторного типа организует его наблюдение согласно приложению N 6 к настоящим Методическим рекомендациям.
III. Организация оказания медицинской помощи военнослужащим с новой коронавирусной инфекцией в стационарных условиях
3.1. Алгоритм действий врача при приёме пациента с COVID-19
Пациент госпитализируется, минуя приёмное отделение. Дежурный врач проводит осмотр в "красной зоне" и выполняет (организует выполнение) следующих диагностических и лечебных мероприятий:
1. Объективное обследование с установлением степени тяжести состояния пациента, обязательно включающее:
a. Оценку видимых слизистых оболочек верхних дыхательных путей;
b. Аускультацию и перкуссию легких;
c. Пальпацию лимфатических узлов;
d. Исследование органов брюшной полости с определением размеров печени и селезенки;
e. Термометрию;
f. Оценку уровня сознания;
g. Измерение частоты сердечных сокращений, артериального давления, частоты дыхательных движений.
2. Пульсоксиметрия.
3. Определение тяжести по шкале NEWS.
a. 1-4 балла (низкий риск) - коечное отделение.
b. 5 и более баллов - вызов реаниматолога - решение о госпитализации в ОРИТ.
4. Общий (клинический) анализ крови с определением уровня эритроцитов, гемоглобина, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы.
5. Общий анализ мочи.
6. Биохимический анализ крови - С-реактивный белок, креатинин, мочевина, АсАТ, АлАТ, КФК, ЛДГ, глюкоза, электролиты (K, Na, Cl), ПКТ, ферритин, D-димер, фибриноген, МНО, АЧТВ; определение интерлейкина-6 - по возможности.
7. Тропонин, натрийуретический пептид по показаниям.
8. ЭКГ при поступлении (контроль 1 раз в 5 дней при стабильном состоянии).
9. КТ ОГК (если не было выполнено на предыдущем этапе).
10. ЭхоКГ по показаниям:
a. При наличии клинических признаков сердечной недостаточности.
b. При повышении уровня тропонина, натрийуретического пептида.
c. У больных с шоком или сепсисом.
d. При развитии сердечной недостаточности de novo.
e. Для интерпретации неясных ЭКГ-изменений.
f. При подозрении на ТЭЛА, тромбоз ветвей легочной артерии.
11. Исследование биоматериала со слизистой рото- или носоглотки методом ПЦР на РНК SARS-CoV-2 и другие возбудители ОРЗ, если не выполнено перед госпитализацией.
12. Ингаляции увлажнённым 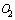 с потоком 5-10 л/мин и выше при
с потоком 5-10 л/мин и выше при 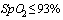 .
.
13. Назначение низкомолекулярных гепаринов всем больным согласно приложению N 10 к настоящим Методическим рекомендациям.
14. Назначение этиотропной (противовирусной) терапии согласно приложению N 7 к настоящим Методическим рекомендациям.
15. Назначение патогенетической противовоспалительной, в т.ч. превентивной, терапии при наличии показаний согласно приложению N 9 к настоящим Методическим рекомендациям.
16. Объяснение необходимости и обучение пациента пребыванию в положении на животе не менее 4 часов ("прон-позиция), среднетяжелые и тяжелые формы - 8-12 часов в сутки. Методология: пациента следует положить на живот, предварительно положив валики под грудную клетку и таз с таким расчетом, чтобы живот не оказывал избыточного давления на диафрагму.
Перечень и частота выполнения основных клинических и диагностических исследований во время лечения пациента в стационаре приведена в таблице 2 и Приложении N 12.
Таблица 2. - Диагностические мероприятия, выполняемые за период госпитализации
| Исследование | Кратность |
|---|---|
| Исследование биоматериала со слизистой рото- или носоглотки методом ПЦР на РНК SARS-CoV-2 или антиген SARS-CoV-2 | - При поступлении. - После окончания лечения не ранее 10-го дня после первого положительного теста, на фоне оценки соответствия состояния больного критериям выписки. Не допускается оценивать эффективность лечения по тесту на антиген (см. раздел критерии выписки) - При получении положительного контрольного результата ПЦР-теста на РНК SARS-CoV-2 повторное исследование проводится через 3 суток |
| Определение антител IgM и IgG к SARS-CoV-2 в крови. | Решение о тестировании на антитела к SARS-CoV-2 принимается лечащим врачом индивидуально, исходя из клинической целесообразности. |
| Общий анализ мокроты | При наличии мокроты |
| Общий клинический анализ крови |
Минимальная кратность: при поступлении, на 7, 14 день лечения,
- при снижении 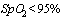 - при фебрильной температуре более 2 дней
- в день выписки
- при фебрильной температуре более 2 дней
- в день выписки
|
| Биохимический анализ крови | При изменениях в первичном анализе - контроль в динамике |
| Контроль коагулограммы (протромбиновое время, АЧТВ, фибриноген) |
- При поступлении и при проведении антикоагулянтной терапии по мере необходимости.
- АЧТВ на фоне проведения терапии НФГ
- При снижении 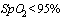 - При фебрильной температуре более 3 дней
- Перед выпиской всем пациентам со среднетяжёлым и тяжёлым течением заболевания
- При фебрильной температуре более 3 дней
- Перед выпиской всем пациентам со среднетяжёлым и тяжёлым течением заболевания
|
| D-димер |
- При поступлении в ОРИТ всем пациентам, остальным группам - по показаниям
- При снижении 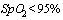 - При фебрильной температуре более 2 дней.
- Перед выпиской всем пациентам со среднетяжёлым и тяжёлым течением заболевания.
- При фебрильной температуре более 2 дней.
- Перед выпиской всем пациентам со среднетяжёлым и тяжёлым течением заболевания.
|
| СРБ |
- При поступлении всем пациентам в первые сутки, далее не реже 3 раз в неделю, в ОРИТ, а также при проведении патогенетической терапии - не реже 1 р. в два дня
- При снижении 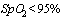 - при фебрильной температуре более 2 дней
- Перед выпиской всем пациентам со среднетяжёлым и тяжёлым течением заболевания.
- при фебрильной температуре более 2 дней
- Перед выпиской всем пациентам со среднетяжёлым и тяжёлым течением заболевания.
|
| Ферритин |
- При поступлении всем пациентам
- При снижении 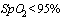 - При фебрильной температуре более 3 дней
- При проведении патогенетической терапии
- При фебрильной температуре более 3 дней
- При проведении патогенетической терапии
|
| ИЛ-6 (при наличии возможности) | - При проведении патогенетической (антицитокиновой) терапии |
| Прокальцитонин | - При проведении патогенетической терапии (до начала и в динамике с целью контроля присоединения бактериальной инфекции) |
| Пульсоксиметрия | Ежедневно: - 1 раз в сутки при лёгком течении - 2-3 раза в день при среднетяжёлом течении - каждые 6 ч - при тяжёлом. |
| Определение КОС и газов артериальной крови | При появлении признаков дыхательной недостаточности каждые 6 часов до нормализации показателей |
| ЭКГ контроль | При поступлении и в динамике в зависимости от проводимой терапии и клинической картины. |
| ЭхоКГ | При появлении признаков сердечной недостаточности, ишемических изменениях на ЭКГ, при подозрении на ТЭЛА, тромбоз ветвей легочной артерии |
| КТ ОГК | Исходно; контроль незамедлительно при отрицательной клинико-лабораторной динамике |
| КТ - ангиография грудной клетки | При подозрении на ТЭЛА, тромбоз ветвей легочной артерии |
| Рентгенография ОГК | При отсутствии возможности выполнения КТ ОГК |
С практической точки зрения наиболее важно пациентам с подозрением на коронавирусную инфекцию выполнять КТ ОГК согласно приложению N 1 к настоящим Методическим рекомендациям. Изменения на КТ наблюдаются у 76% больных (изменения по типу "матового стекла" - 50%, односторонние инфильтраты - 37,2%, двухсторонние инфильтраты - 46%, интерстициальные изменения - 13,6%).
В лабораторных исследованиях важное значение имеют СРБ, ИЛ-6 и ферритин - показатели системного ответа при COVID-19, прокальцитонин - показатель присоединения бактериальной инфекции.
Примеры диагноза
Пример 1. Новая коронавирусная инфекция COVID-19, вирус идентифицирован (SARS-CoV-2+, ПЦР от 26.05.2021), инаппарантная форма. U07.1
Пример 2. Новая коронавирусная инфекция COVID-19, вирус идентифицирован (РНК SARS-CoV-2+, ПЦР от 27.05.2021), острое респираторное заболевание по типу ринофарингита, легкая форма. U07.1
Пример 3. Новая коронавирусная инфекция COVID-19, вирус идентифицирован (IgM+ и IgG+ к SARS-CoV-2 от 27.05.2021 г.), среднетяжелая форма. Двустороннее вирусное поражение легких (КТ-2). ДН-0. U07.1
Пример 4. Новая коронавирусная инфекция COVID-19, вирус идентифицирован (РНК SARS-CoV-2+, ПЦР от 27.04.2021) тяжелого течения. Двустороннее вирусное поражение легких (КТ-4).
Осложнения: ОРДС. ДН-3. U07.1.
Пример 5. Новая коронавирусная инфекция, вирус идентифицирован (РНК SARS-CoV-2+, ПЦР от 27.04.2021), тяжелая форма. Двустороннее вирусное поражение легких (КТ-3).
Осложнения: Нозокомиальная пневмония S 8-10 слева. ДН-1. U07.2
3.2. Алгоритм наблюдения за больным дежурной медицинской сестры (в красной зоне)
1. Термометрия (утро, вечер).
2. Пульсоксиметрия (ежедневно, кратность измерения в соответствии с тяжестью состояния при ухудшении состояния больного вызов врача).
3. Измерение АД (утро, вечер).
4. Контроль кратности стула каждые 24 часа, в случае диареи каждые 8 часов.
5. Объём вводимой инфузионной терапии с занесением данных в карту наблюдения (за истёкшие сутки).
6. Контроль выполнения пациентом прон-позиции.
7. Занесение данных о дате выполнения КТ ОГК в карту наблюдения.
8. Забор материала на COVID-19 (при указании врача). Занесение даты забора материала в карту наблюдения.
9. Выполнение врачебных назначений. Незамедлительно сообщить дежурному врачу в случае:
- 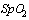 (пульсоксиметрия) менее 93%
(пульсоксиметрия) менее 93%
- ЧДД более 25 в мин
- ЧСС более 120 в мин, или менее 40 в мин
- систолическое АД менее 90 мм рт. ст.
- изменения уровня сознания (заторможенность, потеря сознания)
- температура тела более 39,0°С или менее 35°С
- появление мокроты геморрагического или гнойного характера.
3.3. Лечение пациентов с COVID-19
Главный принцип - при строгом соблюдении стандарта диагностики и лечения необходим индивидуальный подход к каждому больному.
При длительном пребывании пациента в стационаре (более 14 суток), особенно тяжелых больных в ОРИТ, целесообразно рассмотреть вопрос о выводе пациента из красной зоны при отсутствии выделения РНК вируса. Это будет способствовать улучшению качества оказания медицинской помощи и уменьшит нагрузку на медицинский персонал ковид-центра.
Режим. Все больные коронавирусной инфекцией подлежат немедленной изоляции. Пациентам легкой степени тяжести назначается палатный лечебно-двигательный режим (режим III), при средней степени тяжести в период разгара - полупостельный (режим II) или палатный. В рамках оказания медицинской помощи необходим мониторинг состояния пациента для выявления признаков клинического ухудшения (ежедневно периодическая пульсоксиметрия, термометрия с отметкой в дневниках медицинской карты стационарного больного) для своевременного перевода в ОРИТ (все тяжёлые и крайне тяжёлые пациенты).
Диета. В период разгара коронавирусной инфекции назначают основной вариант стандартной диеты (ОВД), а в период реконвалесценции по показаниям вариант диеты с повышенным количеством белка (высокобелковая диета) (ВБД). (Приказ Минздрава РФ от 23.09.2020 N 1008Н).
3.3.1. Этиотропная терапия
Эффективность противовирусной терапии обусловлена своевременным ее назначением. В первые сутки/часы подтвержденного заболевания применяется фавипиравир в таблетках по 200 мг (для пациентов массой тела менее 75 кг по 1600 мг 2 раза в сутки в первый день, далее по 600 мг 2 раза в сутки в течение 9 дней; для пациентов с массой тела от 75 и более по 1800 мг 2 раза в сутки в первый день, далее по 800 мг 2 раза в сутки в течение 9 дней.
Принимая во внимание сходство клинической картины легких форм COVID-19 с клинической картиной сезонных ОРВИ, до подтверждения этиологического диагноза в схемы терапии следует включать препараты, рекомендуемые для лечения сезонных ОРВИ, такие как умифеновир и триазавирин.
Эти препараты также могут использоваться при наличии противопоказаний к фавипиравиру, индивидуальной непереносимости или отсутствии данного препарата см. приложение 7 к настоящим Методическим рекомендациям.
Длительность противовирусной терапии составляет 7-10 дней.
При среднетяжелом и тяжелом течении заболевания возможно применение ремдесивира парентерально. В первые сутки внутривенно вводится 200 мг однократно, со 2-го дня 100 мг в/в 1 р./сут. Общая продолжительность лечения определяется длительностью вирусовыделения, но не более 10 дней. Препарат противопоказан: детям (до 18 лет); пациентам с СКФ < 30 мл/мин; при АЛТ 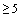 ВГН; при беременности и грудном вскармливании.
ВГН; при беременности и грудном вскармливании.
Иммуноглобулин человека против COVID-19 назначается внутривенно капельно в дозе 4 мл/кг массы тела. Начальная скорость введения - от 0,01 до 0,02 мл/кг массы тела в минуту в течение 30 минут. Если препарат хорошо переносится, скорость введения можно постепенно увеличивать максимально до 0,12 мл/кг массы тела в минуту.
Антиковидная плазма назначается в случае, когда потенциальная эффективность трансфузионной терапии превосходит потенциальные риски (прежде всего, острых функциональных расстройств сердечно-сосудистой системы). Суммарный объем трансфузии составляет 5-10 мл антиковидной плазмы/кг веса пациента.
Применение данного метода показано:
- в первые 5 дней заболевания (не позднее 10-го дня) при тяжелом течении болезни с положительным результатом лабораторного исследования на РНК SARS-CoV-2; а также при средней степени тяжести с проявлениями ОРДС.
- в случае длительности заболевания более 21 дня при неэффективности проводимого лечения и положительном результате на РНК SARS-CoV-2.
Для повышения клинической эффективности, рекомендуется использовать 2 трансфузии антиковидной плазмы с интервалом 12-24 ч в объеме 200-325 мл, заготовленной от разных доноров.
Противопоказания к клиническому использованию антиковидной плазмы:
- Аллергические реакции на белки плазмы или цитрат натрия в анамнезе;
- Пациентам с аутоиммунными заболеваниями или селективным дефицитом IgА в анамнезе необходима тщательная оценка возможных побочных эффектов.
- Общие противопоказания для трансфузии свежезамороженной плазмы.
3.3.2. Патогенетическая терапия
ГКС являются препаратами первого выбора для противовоспалительного лечения пациентов с коронавирусной инфекцией. (Для профилактики или лечения COVID-19 легких форм использовать ГКС не рекомендуется).
Показанием к назначению ГКС у больных коронавирусной инфекцией (подтвержденной) среднетяжелой формы может являться лихорадка выше 38°С более 3-5 суток с наличием или без дыхательной недостаточности, прогрессией на КТ ОГК и/или двукратном увеличении СРБ, тогда можно назначить дексаметазон 12-16 мг/сут внутривенно, либо преднизолон 90-120 мг/сут внутривенно.
Если появляются предвестники или развернутая картина цитокинового шторма, то назначается метилпреднизолон либо дексаметазон в больших дозах в виде пульс-терапии.
Показанием для применения ГКС (пульс-терапии) является сохраняющаяся лихорадка выше 38°С в течение 3 дней при наличии, как минимум, одного из следующих критериев:
- Снижение 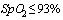 при дыхании атмосферным воздухом
при дыхании атмосферным воздухом
- СРБ > 30 мг/л или рост уровня СРБ в 3 раза на 8-14 дни заболевания
- Прогрессирующее поражение легких по результатам КТ
- Лимфоциты 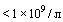 и/или <15%
и/или <15%
- Лейкоциты 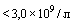
- Ферритин крови > 500 нг/мл
Применяются:
- Метилпреднизолон в дозе 500-1000 мг/сут, внутривенно до 3-5 суток. (Например, при тяжелом и крайне тяжелом течении: 1 д. - 1000 мг, 2 д. - 1000 мг, 3 д. - 1000 мг, 4 д. - 500 мг, 5 д. - 250 мг и переход на таб.). Далее переход на пероральный прием метилпреднизолона 28-36 мг/сут до 10-ого дня, с последующим постепенным снижением дозировки по 4 мг в 3-5 дней до полной отмены препарата;
или
- дексаметазон 36-48 мг/сут внутривенно в течение 3-5 дней, с последующим ежедневным снижением дозы на 4 мг: 12/12 мг 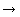 8/8 мг
8/8 мг  переход на таблетированные формы ГКС, например преднизолон 30-40 мг сут до 7-10 дней с последующим постепенным снижением дозировки по 5 мг в 3-5 дней до полной отмены препарата.
переход на таблетированные формы ГКС, например преднизолон 30-40 мг сут до 7-10 дней с последующим постепенным снижением дозировки по 5 мг в 3-5 дней до полной отмены препарата.
При наличии признаков надпочечниковой недостаточности внутривенно вводится гидрокортизон в дозе 50-100 мг, с последующим медленным внутривенным введением препарата в течение 1 ч в дозе 200 мг в сутки.
Применение ГКС должно быть в сочетании с антикоагулянтной терапией НМГ и под контролем ПКТ крови (менее 0,5 нг/мл). Доза ГКС снижается при стабилизации состояния (купирование лихорадки, стабильное снижение уровня СРБ, ферритина, АЛТ, АСТ, ЛДГ сыворотки крови).
Пациенты, получающие ГКС, должны находиться под наблюдением на предмет побочных эффектов. У тяжелобольных пациентов к ним относятся гипергликемия и повышенный риск инфекций.
Таргетную терапию ингибиторами рецепторов ИЛ-6 (левилимаб, тоцилизумаб, сарилумаб), антагонистами ИЛ-6 (олокизумаб) или 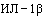 (канакинумаб) в комбинации с ГКС рекомендуется инициировать до развития тяжелого поражения легких с целью подавления цитокинового шторма и предотвращения развития полиорганной недостаточности.
(канакинумаб) в комбинации с ГКС рекомендуется инициировать до развития тяжелого поражения легких с целью подавления цитокинового шторма и предотвращения развития полиорганной недостаточности.
В случае госпитализации в стационар пациента со среднетяжелым течением COVID-19 и факторами риска тяжелого течения при наличии патологических изменений в легких, соответствующих КТ1-2 (вовлечение паренхимы легкого 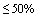 ) в сочетании с двумя и более признаками:
) в сочетании с двумя и более признаками:
- 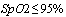 , без признаков одышки
, без признаков одышки
- 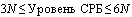
- температура тела 37,5°C и выше в течение 3-5 дней
- число лейкоцитов - 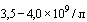
- Абсолютное число лимфоцитов - 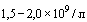
рекомендуется назначение ингибиторов янус-киназ 1,2 (тофацитиниба или барицитиниба) и/или ингибитора интерлейкина 17А (нетакимаба) и/или антагониста рецептора ИЛ-6 левилимаба (подкожно/внутривенно), и/или блокатора ИЛ-6 олокизумаба (подкожно/внутривенно).
При наличии патологических изменений в легких, соответствующих КТ3-4, (вовлечение паренхимы легкого 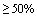 ) в сочетании с двумя и более нижеуказанными признаками:
) в сочетании с двумя и более нижеуказанными признаками:
- 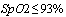 , одышка в покое/прогрессирующая одышка в течение первых 2-3 дней
, одышка в покое/прогрессирующая одышка в течение первых 2-3 дней
- температура тела > 38°C в течение 2-3 дней
- уровень 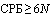 или рост уровня СРБ в 3 раза на 3-5 дни заболевания
или рост уровня СРБ в 3 раза на 3-5 дни заболевания
- число лейкоцитов 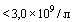
- абсолютное число лимфоцитов крови 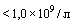
- уровень ферритина сыворотки крови 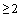 норм на 3-5 дни заболевания
норм на 3-5 дни заболевания
- уровень ЛДГ сыворотки крови 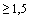 норм на 3-5 дни заболевания
норм на 3-5 дни заболевания
- уровень ИЛ-6 > 40 пк/мл (при доступности исследования)
рекомендуется назначение антагонистов рецепторов ИЛ-6 (тоцилизумаб, сарилумаб), блокаторов ИЛ-1 (канакинумаб) внутривенно в сочетании с ГКС (пульс-терапия, см. выше)
При неэффективности таргетной монотерапии возможно применение комбинированной терапии ГИБП, путем назначения антагониста рецептора ИЛ-6 (тоцилизумаб) и при неэффективности через 24 часа, дополнительное применение блокатора ИЛ-6 (олокизумаб) в рекомендуемых дозах.
Оценка эффективности противовоспалительной терапии
Основными критериями эффективности упреждающей противовоспалительной терапии являются динамика клинического ответа: снижение уровня лихорадки, улучшение самочувствия, появление аппетита, уменьшение одышки, повышение SpO2.
При этом эффект от блокаторов ИЛ-6 наступает в течение 12 ч (чаще используются 1-2 инъекции), лечения ГКС - от 12 до 72 ч (курс 3-5 суток), терапии антикоагулянтами - от 120 ч (курс от 5 дней). Если эффект от упреждающей противовоспалительной терапии не получен, то необходимо предполагать другие причины ухудшения состояния (прогрессирование пневмонии, сепсис и др.).
Основные схемы этиотропной и патогенетической терапии указаны в приложении N 8 к настоящим Методическим рекомендациям.
Противопоказания для назначения ГИБП:
- Сепсис, подтверждённый патогенами, отличными от COVID-19;
- Гиперчувствительность к любому компоненту препарата;
- Вирусный гепатит В;
- Сопутствующие заболевания, связанные, согласно клиническому решению, с неблагоприятным прогнозом;
- Иммуносупрессивная терапия при трансплантации органов;
- Нейтропения 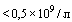 ;
;
- Повышение активности АСТ или АЛТ более чем в 5 норм;
- Тромбоцитопения 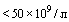 ;
;
- При беременности применение ГИБП нежелательно;
На фоне терапии блокаторами ИЛ-6 следует помнить о возникновении серьезных нежелательных явлений;
- Инфекционные заболевания: бактериальная пневмония, флегмона, инфекции, вызванные Herpes zoster, и др.;
- Повышение активности печеночных трансаминаз.
- Сыпь, зуд, крапивница;
- Повышение артериального давления;
- Лейкопения, нейтропения, тромбоцитопения;
- Повышение показателей липидного обмена (общего холестерина, триглицеридов, ЛПВП, ЛПНП).
При внутривенном введении тоцилизумаба должен быть предусмотрен комплекс необходимых мероприятий для лечения возможной анафилактической реакции.
3.3.3. Антикоагулянтная терапия
Антикоагулянтная терапия препаратами гепарина (предпочтительно низкомолекулярными гепаринами) или фондапаринуксом должна быть назначена всем госпитализированным больным инфекцией, вызванной SARS-Cov-2, при отсутствии противопоказаний (продолжающееся кровотечение, снижение количества тромбоцитов ниже 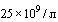 , первичное нарушение гемостаза).
, первичное нарушение гемостаза).
Профилактические дозы антикоагулянтов следует назначать только больным COVID-19 с лёгким течением заболевания при отсутствии любых факторов риска (возраст > 60 лет, ожирение, онкологическое заболевание, варикозная болезнь, ограничение двигательной активности, иммобилизация; риск венозных тромбоэмболий по шкалам: Ассоциации флебологов России, IMPROVE, Caprini Score и др). При лёгком течении и наличии любых факторов риска рекомендовано назначение антикоагулянтов как минимум в промежуточных дозах (индивидуально - в лечебных). Пациентам со среднетяжёлой и тяжёлой формах заболевания антикоагулянтная терапия должна назначаться в лечебных дозах.
При любой тяжести заболевания, в случаях выявления клинических признаков тромбоза, ВТЭО или любых лабораторных признаков гиперкоагуляционного синдрома (повышение уровня Д-димера более 0,5 мг/л, фибриногена более 5 г/л, признаки гиперкоагуляции при тромбоэластометрии) показано назначение антикоагулянтов в лечебных дозах.
Список возможных к назначению антикоагулянтов представлен в приложении 10 к настоящим Методическим рекомендациям.
Противопоказания для начала использования профилактических доз низкомолекулярного гепарина (НМГ) или нефракционированного гепарина (НФГ) - продолжающееся кровотечение, уровень тромбоцитов в крови ниже 25 на 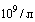 , выраженная почечная недостаточность (для НМГ); (повышенное протромбиновое время и АЧТВ не относятся к противопоказаниям).
, выраженная почечная недостаточность (для НМГ); (повышенное протромбиновое время и АЧТВ не относятся к противопоказаниям).
У пациентов с иммунной тромбоцитопенией в анамнезе для профилактики и лечения венозных тромбоэмболических осложнений рекомендуется использовать фондапаринукс натрия. Фондапаринукс натрия, в отличие от препаратов гепарина, лишен потенциально благоприятных плейотропных эффектов, однако с другой стороны он не способствует снижению уровня тромбоцитов в крови.
У пациентов, принимающих прямые пероральные антикоагулянты или антагонист витамина К (варфарин), для профилактики инсульта при фибрилляции предсердий или предыдущих эпизодах венозных тромбоэмболий, рекомендуется отменить их прием и назначить НМГ.
НМГ, фондапаринукс натрия не рекомендуется использовать у пациентов с выраженной почечной недостаточностью или быстро меняющейся функцией почек. При клиренсе креатинина > 30 мл/мин рекомендовано назначить НМГ или фондапаринукс в соответствии с инструкцией к препаратам. При клиренсе креатинина <30 мл/мин рекомендуются профилактические дозы нефракционированного гепарина (НФГ).
Для эффективного и безопасного применения антикоагулянтов (НФГ - во всех случаях, НМГ или фондапаринукс - при наличии повышенной/избыточной массы тела, нарушениях функций печени или почек, повышенным риском кровотечений или тромбоза) необходим регулярный лабораторный контроль (метод выбора - активность анти-X-a; интерпретация уровня АЧТВ или результатов ТЭГ/ПТЭГ и др. затруднена в связи с выраженностью специфической коагулопатии, ригидностью показателей к антикоагулянтам и недостаточным опытом оценки при COVID-19). Поэтому к применению НФГ в профилактических целях следует прибегать только при недоступности/противопоказаниях к НМГ или фондапаринуксу.
Характерным осложнением терапии НФГ (до 20-30%) и НМГ (1-2%) является гепарин-индуцированная тромбоцитопения (ГИТ), возникновение которой на фоне острой инфекции чрезвычайно трудно отдифференцировать от других причин снижения тромбоцитов. Поэтому, в случае выявления значимой тромбоцитопении (менее 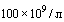 ) следует рассмотреть возможность о назначении фондапаринукса.
) следует рассмотреть возможность о назначении фондапаринукса.
Пациентам, исходно получающим антикоагулянты (антагонисты витамина К, прямые оральные антикоагулянты) по иным показаниям, также только в случаях инаппарантного или легкого течения инфекции и сохранении амбулаторного статуса, рекомендовано продолжение приема препаратов по прежней схеме (для получающих антагонисты витамина К - только при наличии возможности учащенного, не менее 1 раза в неделю, контроля МНО). Во всех остальных случаях рекомендована отмена перорального антикоагулянта и назначение препаратов гепарина (см. выше) на весь период лечения.
3.3.4. Симптоматическое лечение
Жаропонижающие препараты назначают при t тела > 38,3°С. При плохой переносимости лихорадочного синдрома, головных болях, повышении артериального давления и выраженной тахикардии (особенно при наличии ишемических изменений или нарушениях ритма) жаропонижающие препараты используют и при более низких цифрах. Наиболее безопасным препаратом является парацетамол.
Противокашлевые препараты: бутамират, леводропризин, ренгалин при упорном сухом кашле.
У пациентов с продуктивным кашлем (нозокомиальная инфекция, сопутствующие процессы - хронический бронхит и др.) возможно назначение мукоактивных препаратов (амброксол, ацетилцистеин).
3.3.5. Антибактериальная терапия при осложнённых формах инфекции (нозокомиальная пневмония)
COVID-19, как и любая другая вирусная инфекция, не является показанием для применения антибиотиков. В патогенезе поражения лёгких при COVID-19 лежат иммунные механизмы - синдром активации макрофагов с развитием "цитокинового шторма", на который антибактериальные препараты не оказывают воздействия.
Антибактериальная терапия назначается только при наличии убедительных признаков присоединения бактериальной инфекции (повышение ПКТ более 0,5 нг/мл, появление гнойной мокроты, лейкоцитоз 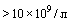 с повышением числа палочкоядерных нейтрофилов более 10%).
с повышением числа палочкоядерных нейтрофилов более 10%).
Выбор антибиотиков и способ их введения осуществляется на основании тяжести состояния пациента, анализе факторов риска встречи с резистентными микроорганизмами (наличие сопутствующих заболеваний, предшествующий прием антибиотиков и др.), результатов микробиологической диагностики.
Присоединение бактериальной инфекции у больных с COVID в стационаре, как правило, проявляется в виде нозокомиальной пневмонии. При стартовом планировании антимикробной терапии пациенту с нозокомиальной пневмонией необходимо учитывать локальные микробиологические данные о наиболее часто встречающихся возбудителях и их механизмах антибиотикорезистентности.
Выбор режима антимикробной терапии необходимо осуществлять на основании выявления факторов риска резистентных возбудителей, анализа предшествующей терапии, результатов микробиологической диагностики (пиперациллин/тазобактам, цефепим/сульбактам, меропенем, дорипенем, имипенем/циластатин, линезолид, ванкомицин, цефтолозан/тазобактам, цефтазидим/авибактам, тигециклин, азтреонам, амикацин, телаванцин и др.).
3.3.6. Оксигенотерапия
В случаях снижения сатурации менее 93% рекомендовано начало оксигенотерапии до достижения 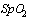 95-98%,
95-98%, 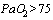 мм рт. ст. при помощи маски или назальных канюль (поток
мм рт. ст. при помощи маски или назальных канюль (поток 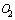 5-10-20 л). При отсутствии эффекта на первом этапе рекомендовано использовать высокопоточную оксигенацию с потоком 30-60 л/мин вместо стандартной оксигенотерапии или неинвазивной вентиляции легких, так как она имеет преимущества в обеспечении адекватной оксигенации и не увеличивает риск передачи инфекции; при использовании высокопоточной оксигенотерапии необходимо надеть на пациента защитную маску.
5-10-20 л). При отсутствии эффекта на первом этапе рекомендовано использовать высокопоточную оксигенацию с потоком 30-60 л/мин вместо стандартной оксигенотерапии или неинвазивной вентиляции легких, так как она имеет преимущества в обеспечении адекватной оксигенации и не увеличивает риск передачи инфекции; при использовании высокопоточной оксигенотерапии необходимо надеть на пациента защитную маску.
Рекомендовано:
1) исключить длительное пребывание пациента в положении лежа на спине;
2) сочетать оксигенотерапию (стандартную или высокопоточную) с положением пациента лежа на животе в прон-позиции не менее 12 часов в сутки, что приводит к улучшению оксигенации.
При отсутствии эффекта от оксигенотерапии в течение 2-х часов, нарастании дыхательной недостаточности - перевод в ОРИТ.
3.3.7. Показания для перевода в ОРИТ
Решение о переводе в ОРИТ принимается при наличии хотя бы одного нижеперечисленного критерия, или на основании повторной оценки количества баллов по шкале NEWS (5 и более баллов - консультация реаниматолога, 7 баллов - перевод в ОРИТ):
- ЧДД более 35/мин
- 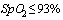 (на фоне инсуффляции O2)
(на фоне инсуффляции O2)
- 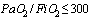 мм рт. ст.
мм рт. ст.
- прогрессирование изменений в легких по данным рентгенографии, КТ (нарастание объёма поражения легочной ткани более чем на 50% через 24-48 часов)
- снижение уровня сознания
- необходимость респираторной поддержки (неинвазивной и инвазивной вентиляции легких)
- нестабильная гемодинамика (систолическое АД менее 90 мм рт. ст. или диастолическое АД менее 60 мм рт. ст., потребность в вазопрессорных препаратах, диурез менее 20 мл/час)
- синдром полиорганной недостаточности
- qSOFA > 2 балла
- лактат артериальной крови > 2 ммоль
3.3.8. Основные принципы терапии в ОРИТ
В целом анестезиолого-реанимационное обеспечение пациентов с новой коронавирусной инфекцией COVID-19 рекомендуется проводить в соответствии с Методическими рекомендациями Общероссийской общественной организации "Федерация анестезиологов и реаниматологов" (http://far.org.ru/newsfar/496-metreccovid19) и актуальной версией Временных методических рекомендаций "Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)", утверждаемых уполномоченным должностным лицом Министерства здравоохранения Российской Федерации.
3.3.9. Показания перевода из ОРИТ в коечное отделение
- отсутствие клинических признаков дыхательной недостаточности (отсутствие одышки);
- повторная оценка количества баллов по шкале NEWS (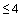 баллов) - перевод в коечное отделение;
баллов) - перевод в коечное отделение;
- ЧД < 24 в минуту;
- 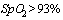 на атмосферном воздухе, если коечное отделение без кислородной поддержки;
на атмосферном воздухе, если коечное отделение без кислородной поддержки;
- артериальное давление АД сист. > 110 мм рт. ст.;
- отсутствие признаков острой почечной недостаточности (мочеотделение > 0,5 мл/кг/ч в течение 1 часа, нормализация уровня креатинина);
- отсутствие признаков коагулопатии (число тромбоцитов 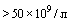 ).
).
IV. Перевод военнослужащих с новой коронавирусной инфекцией COVID-19 в вышестоящие военно-медицинские организации МО РФ
Перевод пациентов в другие вышестоящие военно-медицинские организации Министерства обороны Российской Федерации должно осуществляться по медицинским показаниям по решению консилиума врачей с учетом транспортабельности пациента и более короткого плеча эвакуации, а также наличия возможностей по оказанию специализированной, в том числе высокотехнологичной, медицинской помощи в военно-медицинской организации Министерства обороны Российской Федерации, куда планируется перевод пациента. Эвакуация пациентов с COVID-19 организуется по территориальному принципу в соответствии с правовыми актами Министерства обороны Российской Федерации, регулирующими медицинское обеспечение Вооруженных Сил Российской Федерации.
Показания для перевода пациентов в вышестоящие военно-медицинские организации Министерства обороны Российской Федерации:
- тяжелое течение заболевания с развитием осложнений и критических состояний;
- наличие у пациента сопутствующих заболеваний и состояний, существенно увеличивающих риск возникновения осложнений и летального исхода;
- полное отсутствие возможностей для проведения диагностических и лечебных мероприятий на этапе оказания медицинской помощи, где выявлен больной с коронавирусной инфекцией COVID-19.
V. Критерии выписки из стационара (необходимы все критерии одновременно):
купирование клинических проявлений заболевания;
нормотермия в течение 72 часов (температура менее 37,1°С);
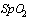 96% и выше;
96% и выше;
снижение уровня СРБ (в пределах нормальных значений или не более 10 мг/л);
уровень лейкоцитов в общеклиническом анализе крови более 3,5 и менее 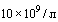 ;
;
однократный отрицательный результат лабораторного исследования мазков со слизистой рото-/носоглотки на РНК SARS-CoV-2.
В случае если при выписке отмечаются признаки коагулопатии:
При сохранении в лабораторных данных уровня Д-димера 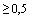 мг/л, фибриногена > 5 г/л и/или повышения риска венозных тромбоэмболий по шкале Ассоциации флебологов России (4 балла и более - см. Шкала оценки риска венозных тромбоэмболий у нехирургических больных) рекомендовано сохранение антикоагулянтной терапии в профилактических дозах. Возможно назначение непрямых оральных антикоагулянтов (НОАК) на срок до 30-45 дней (апиксабан по 2,5 мг 2 раза в день, или ривароксабан 10 мг 1 раз в день) под контролем терапевта поликлиники.
мг/л, фибриногена > 5 г/л и/или повышения риска венозных тромбоэмболий по шкале Ассоциации флебологов России (4 балла и более - см. Шкала оценки риска венозных тромбоэмболий у нехирургических больных) рекомендовано сохранение антикоагулянтной терапии в профилактических дозах. Возможно назначение непрямых оральных антикоагулянтов (НОАК) на срок до 30-45 дней (апиксабан по 2,5 мг 2 раза в день, или ривароксабан 10 мг 1 раз в день) под контролем терапевта поликлиники.
VI. Медицинское освидетельствование военнослужащих, перенесших новую коронавирусную инфекцию COVID-19
1. Медицинское освидетельствование военнослужащих, перенесших COVID-19, в целях предоставления им отпуска по болезни (полного освобождения от исполнения обязанностей военной службы на срок до 15 суток) проводится в соответствии с пунктом "б" статьи 1 раздела II "Расписание болезней" Требований к состоянию здоровья граждан при первоначальной постановке на воинский учет, призыве на военную службу (военные сборы), граждан, поступающих на военную службу по контракту, граждан, поступающих в военно-учебные заведения, военнослужащих, граждан, пребывающих в запасе Вооруженных Сил Российской Федерации (приложение N 1 к Положению о военно-врачебной экспертизе, утвержденного постановлением Правительства Российской Федерации от 4 июля 2013 г. N 565 (далее - Положение).
2. Военнослужащим с легким и среднетяжелым течением COVID-19, освобожденным от исполнения обязанностей военной службы в соответствии с заключением врача на срок до 6 суток, освобождение от исполнения обязанностей военной службы может быть продлено в соответствии с заключением ВВК на срок до 15 суток. ВВК может повторно вынести такое заключение, но в общей сложности срок освобождения не должен превышать 30 суток.
3. Заключение о необходимости предоставления военнослужащему отпуска по болезни может быть вынесено только в случаях тяжелого (КТ - 3-4) и/или осложненного течения COVID-19 и/или при сохранении астенизации после лечения в стационарных условиях с применением ГИБП, пульс-терапии ГКС, когда для оценки стойкости остаточных изменений и полного восстановления способности освидетельствуемого исполнять обязанности военной службы требуется срок не менее 30 суток.
4. Одновременно с проведением медицинского освидетельствования военнослужащих, перенесших COVID-19, ВВК выносит заключение о причинной связи.
При определении причинной связи у военнослужащих, перенесших COVID-19, ВВК руководствуется пунктами 91, 94, 96, 97 Положения.
5. В соответствии с Перечнем профессиональных заболеваний, утвержденным приказом Министерства здравоохранения и социального развития Российской Федерации от 27 апреля 2012 г. N 417н, в случаях, если вредным и (или) опасным производственным фактором являются возбудители инфекционных и паразитарных заболеваний, с которыми работники находятся в контакте во время работы, то инфекционные и паразитарные заболевания, связанные с воздействием инфекционных агентов могут быть отнесены к заболеваниям, связанным с воздействием производственных биологических факторов.
6. В случаях, если по результатам эпидемиологического расследования установлено, что инфицирование военнослужащего COVID-19 произошло при исполнении им служебных обязанностей по оказанию медицинской помощи больным COVID-19 в условиях военно-медицинских (медицинских) организаций, командиром воинской части (руководителем центрального органа военного управления, начальником (руководителем) организации), в которой военнослужащий проходит военную службу, организуется выдача ему справки о травме в порядке, установленном приказом Министра обороны Российской Федерации от 20 октября 2014 г. N 765 "Об утверждении порядка выдачи справки о травме в Вооруженных Силах Российской Федерации, формы справки о травме и правил ее заполнения".
Наряду со справкой о травме ВВК в указанных случаях может принимать во внимание акты эпидемиологического расследования.
7. При обстоятельствах заболевания военнослужащих COVID-19, указанных в пунктах 5 и 6 настоящих Методических рекомендаций, ВВК выносит заключение о причинной связи в формулировке "военная травма".
В остальных случаях, а также в случае отсутствия справки о травме (акта эпидемиологического расследования), подтверждающей обстоятельства заболевания военнослужащего COVID-19, указанные в пунктах 5 и 6 настоящих Методических рекомендаций, ВВК выносит заключение о причинной связи в формулировке "заболевание получено в период военной службы".
8. Заключение военно-врачебной комиссии (форма N 12 приложения N 1 к приказу Министра обороны Российской Федерации от 18 января 2021 г. N 21, далее - приказ N 21) о признании военнослужащего, заболевшего COVID-19, "Г" - временно не годным к военной службе подлежит оформлению и направлению в воинскую часть, в которой военнослужащий проходит военную службу, или выдаче ему на руки в день проведения медицинского освидетельствования.
9. Справка военно-врачебной комиссии (форма N 10 приложения N 1 к приказу N 21) с заключением о причинной связи в формулировке "военная травма", вынесенным в отношении военнослужащих, заболевших COVID-19 при обстоятельствах, указанных в пунктах 5 и 6 настоящих Методических рекомендаций, подлежит направлению на рассмотрение в вышестоящую ЦВВК Главного центра военно-врачебной экспертизы Министерства обороны Российской Федерации (далее - Главный центр), ВВК филиала (отдела филиала) Главного центра не позднее 5 дней после проведения медицинского освидетельствования.
Справка ВВК (форма N 10 приложения N 1 к приказу N 21) с заключением о причинной связи в формулировке "заболевание получено в период военной службы", вынесенным в отношении военнослужащих, заболевших COVID-19, подлежит оформлению и выдаче военнослужащему на руки в день проведения медицинского освидетельствования.
10. В отношении военнослужащих, перенесших COVID-19, заключение ВВК о тяжести увечья не выносится, в связи с тем, что заболевание COVID-19 в Перечень увечий (ранений, травм, контузий), относящихся к тяжелым или легким, при наличии которых принимается решение о наступлении страхового случая по обязательному государственному страхованию жизни и здоровья военнослужащих, утвержденный постановлением Правительства Российской Федерации от 29 июля 1998 г. N 855, не входит, т.к. при возникновении данного заболевания отсутствуют повреждения, вызванные острым одномоментным воздействием микроорганизмов I, II групп патогенности.
Военнослужащим, заболевшим COVID-19 при обстоятельствах, указанных в пунктах 5 и 6 настоящих Методических рекомендаций, в соответствии с Указом Президента Российской Федерации от 1 февраля 2021 года N 60 "О дополнительных государственных гарантиях отдельным категориям граждан" предусмотрены единовременные выплаты по решению врачебных комиссий.
11. При медицинском освидетельствовании военнослужащих, с подтвержденными случаями COVID-19 среднетяжелого, тяжелого, крайне тяжелого течения, в дополнение к заключению ВВК о временной негодности к военной службе, одновременно выносится заключение в формулировке: "Необходимо предоставить бесплатную медицинскую реабилитацию после лечения в стационарных условиях в _______________ (указывается наименование санаторно-курортной организации)".
12. Заключение ВВК о необходимости бесплатной медицинской реабилитации в санаторно-курортной организации после лечения в стационарных условиях, при освидетельствовании военнослужащих оформляется справкой ВВК (форма N 10 приложения N 1 к приказу N 21) в трех экземплярах: первый - выдается на руки военнослужащему, второй - приобщается к заявке на проведение бесплатной медицинской реабилитации, третий экземпляр приобщается к делам ВВК, проводившей медицинское освидетельствование, и заключением военно-врачебной экспертизы (форма N 12 приложения N 1 к приказу N 21) в двух экземплярах: первый - направляется командиру воинской части (организации), в которой военнослужащий проходит военную службу, второй - приобщается к делам ВВК, проводившей медицинское освидетельствование.
VII. Проведение медицинской реабилитации после лечения в стационарных условиях
Решение вопроса о необходимости проведения военнослужащему медицинской реабилитации после перенесённого заболевания принимается военно-врачебной комиссией.
Мероприятия по медицинской реабилитации пациентов с COVID-19 направлены на восстановление функционирования пациента, для достижения следующих основных задач: улучшение вентиляции легких, газообмена и бронхиального клиренса; продолжение нутритивной поддержки; повышение общей физической выносливости пациентов; коррекция мышечной слабости; повышение мобильности; преодоление стресса, беспокойства или депрессии; коррекция нарушения сна.
При проведении реабилитационных мероприятий для пациентов с COVID-19 должна быть возможность предоставления пациенту кислорода по требованию, в том числе во время занятий. При необходимости для пациентов можно использовать кислородные баллоны или кислород продуцирующие устройства.
Общая нагрузка во время процедуры лечебной гимнастики определяется функциональными возможностями пациента, прежде всего это сатурация 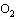 и оценка по шкале Борга.
и оценка по шкале Борга.
У всех пациентов с COVID-19 должен быть оценён нутритивный статус и индекс массы тела. После нахождения в реанимации и аноксического повреждения у пациентов развивается тревога, посттравматическое стрессовое расстройство, депрессия и когнитивные нарушения. Рекомендуется проводить тестирование с использованием Госпитальной шкалы тревоги и депрессии (Hospital Anxiety and Depression Scale, HADS). При оказании помощи пациентам с COVID-19 следует принимать во внимание, что они исходно могут страдать психическими заболеваниями, такими как шизофрения, аутизм, послеродовая депрессия, алкогольная или наркотическая зависимость, депрессия и т.п. Пациенты должны продолжать лечение и реабилитацию, которые получали ранее без перерывов. Это обеспечит безопасность персонала и поддержку поведенческого статуса пациентов.
Рекомендуется обучение пациента самостоятельному осуществлению назначенной индивидуальной программы медицинской реабилитации с использованием видеоматериалов или телемедицинских и информационных технологий.
Путевки для проведения медицинской реабилитации военнослужащим предоставляются бесплатно.
Для прохождения мероприятий медицинской реабилитации в военные санаторно-курортные организации направляются пациенты не ранее чем через 14 дней после стационарного лечения с подтвержденным случаем COVID-19 среднетяжелого, тяжелого, крайне тяжелого течения:
- у которых сохраняются нарушения функции органов дыхания и/или других органов и систем вследствие перенесенной COVID-19, ее осложнений или связанные с оказанием медицинской помощи при COVID-19 (ПИТ-синдром и др.);
- имеющие реабилитационный потенциал;
- не имеющие противопоказаний для проведения медицинской реабилитации;
- не нуждающиеся в стационарном наблюдении;
- чье состояние оценивается по шкале реабилитационной маршрутизации (ШРМ) на 2-3 балла (приложение N 11 к настоящим Методическим рекомендациям);
- подписавшие информированное добровольное согласие на проведение медицинской реабилитации.
Маршрутизация пациентов, перенесших COVID-19, осуществляется с применением шкалы реабилитационной маршрутизации. В военные санаторно-курортные организации на реабилитацию направляются пациенты с индексом ШРМ 2-3.
Оценка индекса ШРМ осуществляется при поступлении и по окончании проведения медицинской реабилитации в санатории.
Восстановление после тяжелой и крайне тяжелой форм COVID-19 может занимать длительное время (до года и более). В этой связи в целях осуществления принципов этапности и преемственности в проведении мероприятий по медицинской реабилитации данные мероприятия продолжаются и после выписки из санаторно-курортной организации.
В случае, если после проведения мероприятий по медицинской реабилитации состояние пациента существенно улучшилось (ШРМ 0-1), пациент не нуждается в дальнейших мероприятиях по медицинской реабилитации.
При показателе ШРМ 2-3 после окончания реабилитации в санатории и если у пациента сохраняется нереализованный реабилитационный потенциал, рекомендовано продолжить реабилитацию в амбулаторных условиях, а также обязательно проведение комплекса мероприятий по диспансерному динамическому наблюдению.
В случае, если состояние пациента после реабилитации в санатории ухудшилось (ШРМ 4-6), при сохранении реабилитационного потенциала пациент может быть направлен в стационарное реабилитационное отделение (центр) соответствующей военно-медицинской организации или (при наличии показаний) госпитализирован в специализированное стационарное отделение военно-медицинской организации по профилю заболевания.
Особенностью пациентов с COVID-19 является необходимость в изоляции в течение 14 дней после выписки из стационара. Пациенты с COVID-19, которые физически выздоровели и дали отрицательный результат ПЦР на вирус, считаются излеченными и неинфекционными. Тем не менее, есть сообщения о том, что такие пациенты впоследствии получали положительный результат через 5-13 дней, используя тестовый набор другого производителя. Вирус также может сохраняться в полости рта и ротоглотки пациента до 15 дней после того, как они были объявлены вылеченными от COVID-19 (без лихорадки, респираторных симптомов, отрицательного мазка).
Для дальнейшей реабилитационной помощи по завершении 14-дневного периода постинфекционной изоляции пациенты могут маршрутизироваться в организации третьего этапа медицинской реабилитации.
Пациентам, имеющим нарушение функций вследствие заболеваний или состояний центральной нервной системы, опорно-двигательного аппарата и периферической нервной системы, сердечно-сосудистой системы в сочетании с новой коронавирусной инфекцией, должны получать помощь по медицинской реабилитации в соответствии с более выраженными нарушениями функционирования по решению врачебной комиссии медицинской организации на основании мультидисциплинарной оценки.
Перечень военных санаторно-курортных организаций, в которые рекомендовано направление на медицинскую реабилитацию пациентов, перенесших COVID-19
Пациенты с временными функциональными расстройствами органов дыхания направляются для прохождения третьего этапа медицинской реабилитации в следующие военные санаторно-курортные организации:
- СКК "Западный": "Тарховский", "Приозерский", "Светлогорский";
- СКК "Подмосковье": "Марфинский", "Солнечногорский", "Звенигородский", "Слободка";
- ЦВКС "Архангельское";
- СКК "Северокавказский": "Кисловодский", "Центральный военный детский санаторий";
- СКК "Анапский": "Дивноморское", "Золотой берег";
- СКК "Приволжский": "Волга", "Чебаркульский", "Ельцовка";
- СКК "Дальневосточный": "Океанский", "Хабаровский";
- СКК "Крымский": "Ялта", "Судак", "Феодосийский военный санаторий";
- ВС "Крым";
- "Сакский военный клинический санаторий им. Н.И. Пирогова";
- "Евпаторийский военный детский клинический санаторий им. Е.П. Глинки";
- ВС "Гагра".
VIII. Санитарно-противоэпидемические (профилактические) мероприятия
Противоэпидемические мероприятия в отношении COVID-19 включают комплекс мер, направленных на предотвращение завоза и распространение инфекции, и организуются командованием воинских частей, организаций и территориальными ЦГСЭН.
Эпидемиологическая тактика при COVID-19 включает:
принятие мер по всем звеньям эпидемического процесса: источник, пути передачи и восприимчивый организм (изоляция больных, прерывание путей передачи возбудителя, защита лиц, контактировавших с больным COVID-19, и лиц из групп риска);
выявление больных, их своевременную изоляцию и госпитализацию;
установление границ очага (организации, транспортные средства, место жительство и другие) и лиц, контактировавших с больным COVID-19;
разобщение лиц, подвергшихся риску заражения (при распространении инфекции - максимальное ограничение контактов);
проведение мероприятий в эпидемических очагах (выявление лиц, контактировавших с больными COVID-19, их изоляцию (в домашних условиях или в обсерваторах в зависимости от эпидемиологических рисков) с лабораторным обследованием на COVID-19, медицинское наблюдение в течение 14 календарных дней со дня контакта с больным COVID-19, назначение экстренной профилактики (профилактического лечения);
дезинфекцию;
экстренную профилактику (профилактическое лечение) для лиц, контактировавших с больными COVID-19, и лиц из групп риска;
профилактику внутрибольничного инфицирования и недопущение формирования очагов в медицинских организациях.
Лица, прибывшие из неблагополучных по COVID-19 регионов, изолируются в домашних условиях (при наличии условий) в течение 14 календарных дней со дня прибытия. Прибывшие лица могут быть изолированы на дому или помещены в изолятор (обсерватор) по эпидемическим показаниям, по решениям главных государственных санитарных врачей военных округов (флота).
За всеми прибывшими лицами медицинскими организациями осуществляется динамическое медицинское наблюдение. При появлении симптомов инфекционного заболевания (респираторный, кишечный, повышение температуры и другие) лиц, находящихся в изоляции, госпитализируют в соответствии с утвержденными критериями в инфекционный стационар с отбором проб биологического материала.
При легких формах заболевания допускается нахождение в изоляции в домашних условиях (за исключением лиц, входящих в группу риска) при обеспечении отсутствия контакта с лицами, входящими в группы риска.
Лица, контактировавшие с больным COVID-19, должны быть изолированы на срок 14 календарных дней с проведением лабораторного обследования. Допускается изоляция указанных лиц в домашних условиях (при отсутствии эпидемиологических рисков для окружающих) с организацией динамического медицинского наблюдения;
Мероприятиями, направленными на "разрыв" механизма передачи инфекции, являются:
соблюдение всеми физическими лицами правил личной гигиены (мытье рук, использование антисептиков, медицинских масок, перчаток), соблюдение социальной дистанции от 1,5 до 2 метров;
выполнение требований биологической безопасности в медицинских организациях и лабораториях, проводящих исследования с потенциально инфицированным биологическим материалом;
организация дезинфекционного режима на предприятиях общественного питания, объектах торговли, транспорте, в том числе дезинфекция оборудования и инвентаря, обеззараживание воздуха;
обеспечение проведения дезинфекции во всех рабочих помещениях, использования оборудования по обеззараживанию воздуха, создания запаса дезинфицирующих средств, ограничения или отмены выезда за пределы территории Российской Федерации;
организация выявления лиц с признаками инфекционных заболеваний при приходе на работу;
использование мер социального разобщения (временное прекращение работы (переход на удаленный режим работы, перевод на дистанционное обучение образовательных организаций);
ограничение или отмена проведения массовых мероприятий (развлекательных, культурных, спортивных).
К группам риска заболевания COVID-19 относятся:
люди в возрасте 65 лет и старше;
больные хроническими заболеваниями;
работники медицинских организаций.
Среди групп риска, проводится систематическое информирование о возможных рисках заражения COVID-19, информационно-разъяснительная работа по вопросам эпидемиологии и профилактики COVID-19; систематическое обучение работников медицинских организаций по вопросам соблюдения требований биологической безопасности при оказании медицинской помощи больным COVID-19, внебольничными пневмониями, острыми респираторными вирусными инфекциями, при проведении медицинского наблюдения за лицами в режиме домашней изоляции и в обсерваторах.
Лицам, имеющим контакт с инфицированными, у которых подтверждены случаи COVID-19, а также лицам из групп риска может назначаться экстренная профилактика (профилактическое лечение) с применением рекомендованных для лечения и профилактики COVID-19 препаратов. Так, после контакта с больным или подозрительным на COVID-19 пациентом, а также с целью профилактики в период подъемов заболеваемости возможно назначение 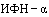 (интраназальные формы). Рекомендуется интерферон
(интраназальные формы). Рекомендуется интерферон 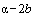 500 ME в одной дозе. С 15-ти лет и взрослым назначается по 3 капли/дозы в каждый носовой ход 2 раз в день в течение 14 дней после вероятного контакта или весь период подъема заболеваемости. Также после контакта с больным или подозрительным на COVID-19 пациентом может быть использован умифеновир, который назначается по следующей схеме: взрослым и детям старше 12 лет по 200 мг 1 раз в день в течение 14 дней.
500 ME в одной дозе. С 15-ти лет и взрослым назначается по 3 капли/дозы в каждый носовой ход 2 раз в день в течение 14 дней после вероятного контакта или весь период подъема заболеваемости. Также после контакта с больным или подозрительным на COVID-19 пациентом может быть использован умифеновир, который назначается по следующей схеме: взрослым и детям старше 12 лет по 200 мг 1 раз в день в течение 14 дней.
Приложение 1
Лучевая диагностика поражений лёгких у пациентов с подозрением на наличие COVID-19
При компьютерной томографии и рентгенографии отсутствуют специфичные для коронавирусной инфекции изменения лёгочной паренхимы. Вместе с тем компьютерная томография является информативным методом диагностики вирусных пневмоний, позволяя проводить первичную сортировку пациентов с подозрением на неспецифические инфекционные заболевания органов дыхания.
Компьютерная томографии пациентам с подозрением на инфекционные заболевания органов дыхания (ОРВИ, бронхит, пневмония)
По результатам КТ груди можно выделить следующие группы пациентов:
- с КТ-признаками вирусного поражения лёгких;
- с КТ-признаками бактериальной пневмонии;
- без признаков воспалительных изменений в лёгких.
Основным компьютерно-топографическим симптомом вирусных пневмоний, в том числе COVID-19, является наличие в лёгочной паренхиме участков интерстициальной инфильтрации по типу "матового стекла". Так как симптом "матового стекла" может наблюдаться и при других заболеваниях следует оценивать вероятность наличия вирусного поражения по дополнительным признакам.
Высокая вероятность вирусного поражения лёгких:
- многочисленные периферические уплотнения легочной ткани по типу "матового стекла" преимущественно округлой формы, различной протяженности с/без консолидации;
- утолщение междолькового интерстиция по типу "булыжной мостовой";
- симптом воздушной бронхограммы.
Локализация изменений:
- расположение преимущественно двустороннее, нижнедолевое, периферическое, периваскулярное;
- мультилобулярный двусторонний характер поражения;
Средняя вероятность вирусного поражения лёгких:
- диффузные уплотнения легочной ткани по типу "матового стекла" различной формы и протяженности с/без консолидации;
- перилобулярные уплотнения;
- обратное гало.
Локализация изменений:
- расположение преимущественно диффузное, преимущественно перибронхиальное;
- преимущественно односторонний характер поражения по типу "матового" стекла.
Низкая вероятность вирусного поражения лёгких:
- единичные малые уплотнения лёгочной ткани по типу "матового стекла" не округлой формы и не периферической локализации;
- наличие лобарных инфильтратов;
- участки инфильтрации по типу консолидации без участков уплотнения по типу "матового стекла".
Локализация изменений:
- преимущественно односторонняя локализация.
Для COVID-19 нехарактерны:
- уплотнения лёгочной ткани по типу "матового стекла" только в центральной и прикорневой зоне;
- единичные солидные узелки;
- наличие полостей деструкции;
- плевральный выпот;
- лимфоаденопатия;
- очаговая диссеминация;
- симптом "дерево в почках".
Визуальная оценка изменений в лёгких по данным КТ позволяет определить степень поражения легочной паренхимы.
Оценка степени поражения легких по данным компьютерной томографии (КТ)
| Признаки | Степень поражения | Пример типичной картины |
|---|---|---|
| Не более 3-х очагов - уплотнение по типу матового стекла - <3 см по максимальному диаметру | Минимальная (КТ-1) <25% объёма |
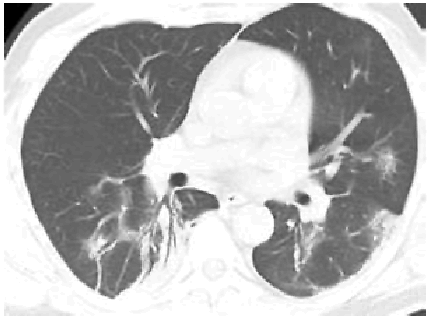
|
| Более 3-х очагов - уплотнение по типу матового стекла - >3 см по максимальному диаметру | Средняя (КТ-2) 25-50% объёма |
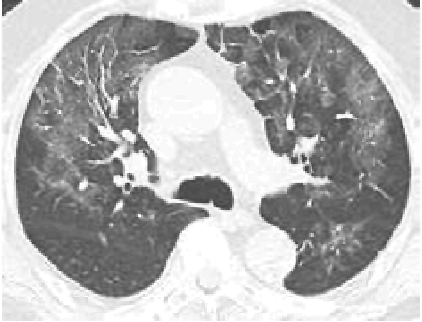
|
| Уплотнение лёгочной ткани по типу "матового стекла" в сочетании с очагами консолидации | Значительная (КТ-3) 50-75% объёма |
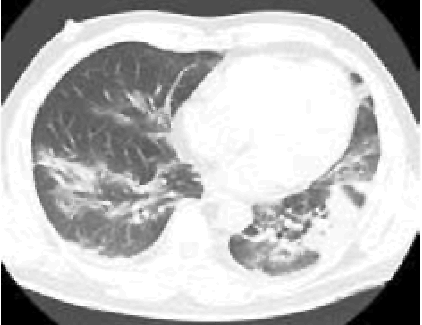
|
| Диффузное уплотнение лёгочной ткани по типу "матового стекла" и консолидации в сочетании с ретикулярными изменениями | Субтотальная (КТ-4) >75% объёма |
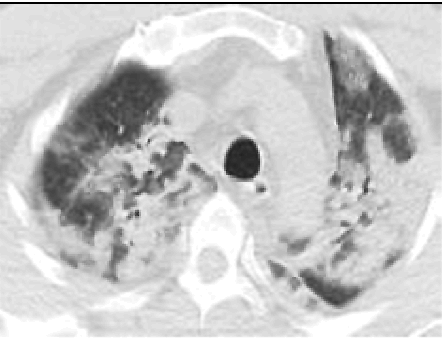
|
Приложение N 2
Алгоритм действия врачей при работе с военнослужащими с простудными заболеваниями (Подозрительный на COVID-19 случай), маршрутизация (приложение 2.1)
При оказании медицинской помощи военнослужащим с признаками ОРВИ при первичном обращении, вне зависимости от места оказания помощи, в обязательном порядке осуществляется забор биоматериала из носа и зева для проведения ПЦР на COVID-19.
При первичном осмотре военнослужащего без результатов ПЦР на COVID-19:
1. Подробная оценка всех жалоб, анамнеза заболевания, эпидемиологического анамнеза.
2. Физикальное обследование с установлением степени тяжести состояния пациента, обязательно включающее:
- оценку видимых слизистых оболочек верхних дыхательных путей;
- аускультацию и перкуссию лёгких;
- пальпацию лимфатических узлов;
- исследование органов брюшной полости с определением размеров печени и селезёнки;
- термометрию;
- оценку уровня сознания;
- измерение частоты сердечных сокращений, артериального давления, частоты дыхательных движений;
- пульсоксиметрию с измерением 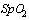 для выявления дыхательной недостаточности и оценки выраженности гипоксемии.
для выявления дыхательной недостаточности и оценки выраженности гипоксемии.
3. Забор биоматериала из носа и зева для проведения ПЦР на COVID-19.
4. До получения результатов - выдача справки о полном освобождении от исполнения должностных и специальных обязанностей, занятий и работ на 3-4 дня с организацией наблюдения за военнослужащим, проходящим военную службу по контракту, на дому, военнослужащим, проходящим военную службу по призыву - во временном изоляторе.
5. При получении отрицательного анализа ПЦР на COVID-19 - лечение и наблюдение врачом согласно рекомендациям по лечению гриппа и ОРВИ.
Приложение 2.1
Маршрутизация и алгоритм врачей при работе с военнослужащими по контракту с простудными заболеваниями и подозрением на COVID-19
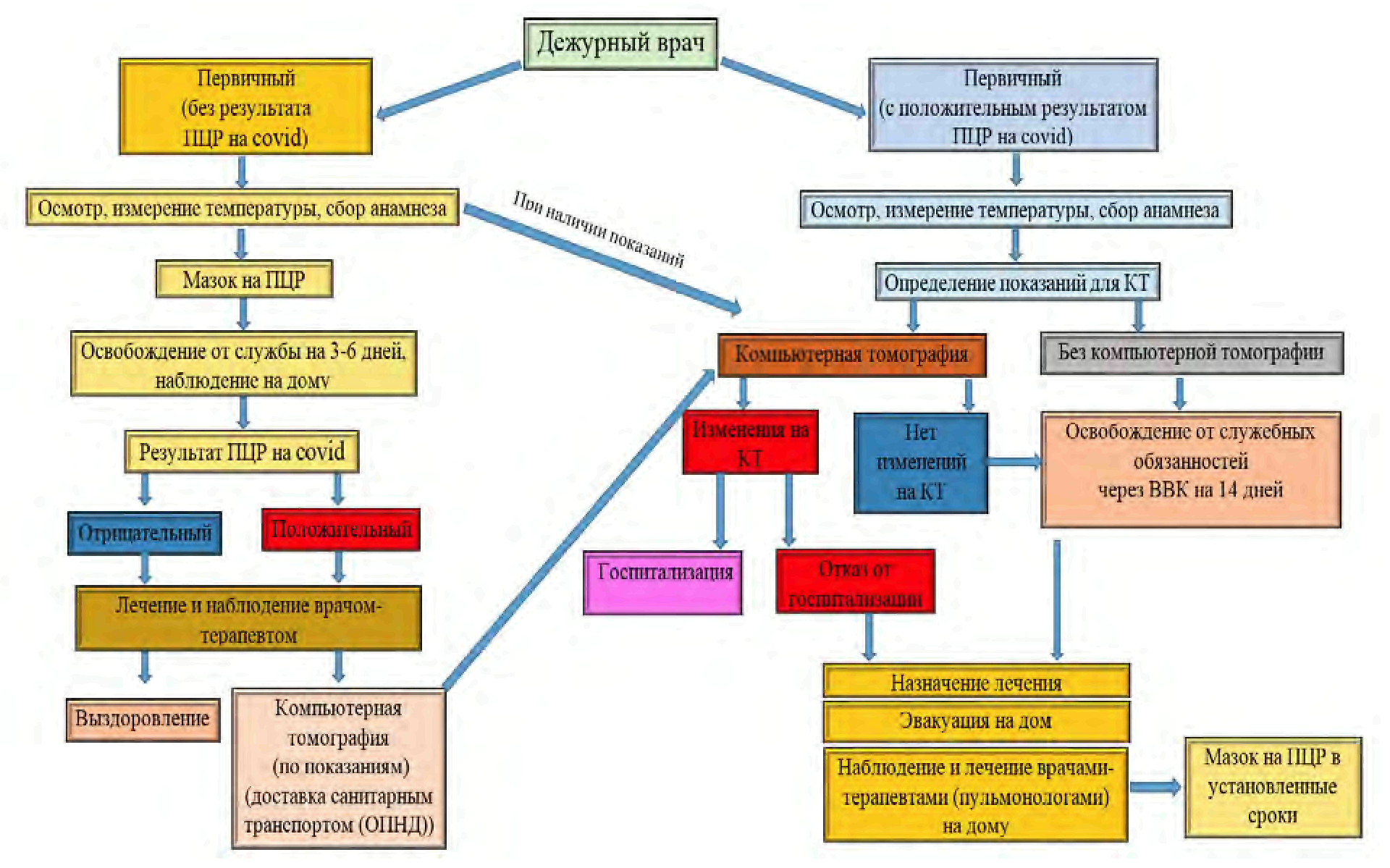
Приложение N 3
Инструкция по соблюдению мер инфекционной безопасности для выездных медицинских бригад
1. Медицинские работники выездной бригады, выполняющей вызов к пациенту с подозрением на COVID-19, непосредственно перед выездом надевают средства индивидуальной защиты (далее СИЗ). СИЗ меняются после каждого больного.
2. Руки в перчатках обрабатываются дезинфицирующим средством;
3. Находясь в квартире пациента не снимают СИЗ;
4. После выхода из квартиры пациента, снимают средства индивидуальной защиты, упаковывают их в пакет для медицинских отходов класса B и обеспечивают их дальнейшую транспортировку для обезвреживания в установленном порядке;
5. Водитель выездной бригады также обеспечивается СИЗ.
6. В процессе медицинской эвакуации военнослужащего с подозрением на COVID-19 дезинфекция воздуха в салоне санитарного автомобиля обеспечивается бактерицидными облучателями и (или) другими устройствами для обеззараживания воздуха и (или) поверхностей. Все перевозимые лица обеспечиваются медицинской маской.
7. В случае загрязнения салона биологическим материалом от военнослужащего с подозрением COVID-19 места загрязнения незамедлительно подвергают обеззараживанию.
8. Водитель и медицинские работники выездных бригад обязаны продезинфицировать обувь, СИЗ рук в отведенных местах после передачи пациента в военный госпиталь, при его отсутствии на территории, в медицинскую организацию, уполномоченную оказывать медицинскую помощь пациентам с COVID-19 в стационарных условиях.
9. После завершения медицинской эвакуации военнослужащего с подозрением на COVID-19 в военный госпиталь санитарный автомобиль и предметы, использованные при медицинской эвакуации, обеззараживаются на площадках для дезинфекции санитарного транспорта (в медицинских организациях - на специально отведенной территории).
10. Дезинфекции в салоне санитарного автомобиля подвергают все поверхности в салоне, в том числе поверхности медицинских изделий.
11. Обработка поверхностей проводится способом протирания ветошью, смоченной дезинфицирующим раствором, или способом орошения путем распыления дезинфицирующего раствора.
12. После экспозиции дезинфицирующий раствор смывают чистой водой, протирают сухой ветошью с последующим проветриванием до исчезновения запаха дезинфектанта.
13. СИЗ, использовавшиеся при оказании медицинской помощи, уборочную ветошь собирают в пакеты и сбрасывают в специальные контейнеры для отходов класса В на территории военно-медицинской организации.
14. После проведения дезинфекции в салоне санитарного автомобиля при возвращении выездной медицинской бригады проводится обеззараживание воздуха и поверхностей салона санитарного автомобиля бактерицидными облучателями и (или) другими устройствами для обеззараживания воздуха и (или) поверхностей в течение не менее 20 минут.
15. Водитель и медицинские работники выездной бригады после выполнения выезда и (или) эвакуации обязаны пройти санитарную обработку, включающую протирание открытых участков тела кожным антисептиком.
Приложение N 4
Алгоритм первичного осмотра военнослужащего с положительным результатом ПЦР на COVID-19
1. Подробная оценка всех жалоб, анамнеза заболевания, эпидемиологического анамнеза.
2. Объективное обследование с установлением степени тяжести состояния пациента, обязательно включающее:
- оценку видимых слизистых оболочек верхних дыхательных путей;
- аускультацию и перкуссию лёгких;
- пальпацию лимфатических узлов;
- исследование органов брюшной полости с определением размеров печени и селезёнки;
- термометрию;
- оценку уровня сознания;
- измерение частоты сердечных сокращений, артериального давления, частоты дыхательных движений;
- пульсоксиметрию с измерением  для выявления дыхательной недостаточности и оценки выраженности гипоксемии;
для выявления дыхательной недостаточности и оценки выраженности гипоксемии;
- электрокардиография (ЭКГ) в стандартных отведениях.
3. Определение показаний для проведения компьютерной томографии грудной клетки.
- в случае наличия показаний для проведения КТ ОГК организует доставку военнослужащего санитарным транспортом (автомобилем отделения неотложной медицинской помощи военной поликлиники) к месту проведения исследования;
- при наличии изменений на КТ, немедленная госпитализация военнослужащего выездной медицинской бригадой в военный госпиталь, при его отсутствии на территории, в медицинскую организацию, уполномоченную оказывать медицинскую помощь пациентам с COVID-19 в стационарных условиях. В случае отказа военнослужащего от госпитализации организуется лечение и наблюдение на дому;
- при отсутствии изменений на КТ, выдается справка об освобождении от исполнения служебных обязанностей (представление на ВВК), назначается лечение, организуется наблюдение на дому (изоляторе).
Приложение 5
Алгоритм принятия лечащим врачом решения об оказании военнослужащим Вооружённых Сил Российской Федерации медицинской помощи в амбулаторных и стационарных условиях
|
N п/п |
Типовые случаи | Течение заболевания | Алгоритм принятия решения при оказании медицинской помощи | |
|---|---|---|---|---|
| Военнослужащему по контракту | Военнослужащему по призыву | |||
| 1. | Контакт с пациентом с коронавирусной инфекцией COVID-19 (до результатов проведения лабораторного обследования на COVID-19 или при отрицательном результате данного обследования) | Отсутствие симптомов острой респираторной вирусной инфекции | Изоляция на дому | Изоляция в военно-медицинском подразделении, во внештатном изоляторе |
| Наличие симптомов острой респираторной вирусной инфекции лёгкого течения | Лечение в амбулаторных условиях (на дому) | Лечение в стационарных условиях | ||
| Наличие симптомов острой респираторной вирусной инфекции лёгкого течения у пациентов из групп риска заражения новой коронавирусной инфекцией COVID-19 | Лечение в стационарных условиях | Лечение в стационарных условиях | ||
| Наличие симптомов острой респираторной вирусной инфекции среднетяжёлого или тяжёлого течения | Лечение в стационарных условиях | Лечение в стационарных условиях | ||
| 2. | Коронавирусная инфекция COVID-19 (положительный результат лабораторного обследования на COVID-19) | Бессимптомное течение | Лечение в амбулаторных условиях (на дому) | Лечение в стационарных условиях |
| Лёгкое течение | Лечение в амбулаторных условиях (на дому) | Лечение в стационарных условиях | ||
| Течение средней тяжести, тяжёлое и крайне тяжёлое течение | Лечение в стационарных условиях | Лечение в стационарных условиях | ||
| 3. | Острые респираторные инфекции (отрицательный результат лабораторного обследования на COVID-19 и отсутствие контакта с пациентом с новой коронавирусной инфекцией COVID-19) | Легкое течение | Лечение в амбулаторных условиях (на дому) | Лечение в стационарных условиях |
| Среднетяжёлого и тяжёлого течения | Лечение в стационарных условиях | Лечение в стационарных условиях | ||
| 4. | Внебольничная пневмония (независимо от результатов лабораторного обследования на COVID-19) | Легкое, среднетяжёлое и тяжёлое течения | Лечение в стационарных условиях | Лечение в стационарных условиях |
Приложение N 6
Алгоритм ведения военнослужащих по контракту с диагнозом COVID-19 после выписки из стационара
1. Военнослужащий выписывается с одним отрицательным исследованием на наличие РНК SARS-CoV-2:
- обязательный осмотр лечащего врача-терапевта, изучение выписного эпикриза из истории болезни;
- по результатам осмотра с учетом рекомендаций стационара принимается решение о необходимости продления освобождения от служебных обязанностей;
- по результатам осмотра назначаются контрольные и дополнительные исследования (анализы крови и мочи, ЭКГ, рентгенография и/или КТ и др.) Лабораторные показатели, требующие мониторинга - уровень лейкоцитов, нейтрофилов, лимфоцитов, тромбоцитов, АлТ, АсТ, СРБ, креатинина, ферритина, Д-димера, коагулограмма;
- военнослужащий берется врачом-терапевтом на диспансерное наблюдение (ДН) в соответствии с Методическими рекомендациями, утвержденными заместителем Министра обороны Российской Федерации 22 марта 2021 г. "Профилактика осложнений новой коронавирусной инфекции (COVID-19) в Вооруженных силах Российской Федерации".
2. Контрольная рентгенография и/или КТ органов грудной клетки:
- при стабильном состоянии выполняется в амбулаторных условиях через 1-2 месяца после выписки военнослужащего из стационара, ранее - при наличии медицинских показаний.
Длительность существования изменений в легких может существенно превышать сроки клинических проявлений инфекции.
Наличие остаточных уплотнений в легочной ткани по результатам КТ не является показанием к продолжению антимикробной и противовоспалительной терапии при отсутствии клинических проявлений острого воспалительного процесса.
Картина организующейся пневмонии вариабельна. Обычно это сочетание участков "матового стекла" и консолидации с симптом обратного ободка (зона консолидации вокруг участка "матового стекла") и типичным перибронховаскулярным и/или субплевральным распределением (выявляется как при КТ, так и на рентгенограмме).
3. На консультацию к врачу-пульмонологу военнослужащие направляются лечащим врачом-терапевтом в случае:
- перенесенной коронавирусной инфекции тяжелого течения;
- наличия признаков дыхательной недостаточности, нестабильных показателях пульсоксиметрии;
- отрицательной динамики при КТ (рентгенографии);
- в других случаях при наличии показаний.
Военнослужащий после перенесенной коронавирусной инфекции берется на ДН с соблюдением длительности наблюдения, периодичности исследований, плана лечебно-профилактических мероприятий: при нетяжелом течении - ДН у терапевта, тяжелого течения - ДН у пульмонолога.
4. Для проведения реабилитационных мероприятий в амбулаторных условиях военнослужащие, перенесшие коронавирусную инфекцию, могут направляться к:
- врачу-физиотерапевту
- врачу ЛФК
- мануальному терапевту
- врачу ГБО
- врачу-психиатру
Направление на реабилитацию возможно не ранее 14 дней от начала заболевания, при наличии одного отрицательного# с данными ОАК, ОАМ, ЭКГ. Пациенты, перенесшие коронавирусную пневмонию, направляются на реабилитацию со стабильными показателями сатурации кислорода, при отсутствии прогрессирования дыхательной недостаточности и исключения прогрессирования заболевания.
Приложение N 7
Список возможных к назначению лекарственных средств для лечения COVID-19 у военнослужащих
| Препарат (МНН) | Механизм действия | Формы выпуска | Схемы назначения | Противопоказания, особые указания, побочные эффекты |
|---|---|---|---|---|
| Фавипиравир | Ингибирует РНК-зависимую РНК-полимеразу вируса SARS-CoV-2 | Таблетки | С массой < 75 кг: по 1600 мг 2 р./сут в 1-й день и далее по 600 мг 2 р./сут в 2-10-й дни. С массой более 75 кг: по 1800 мг 2 р./сут в 1-й день и далее по 800 мг 2 р./сут в 2-10-й дни. |
- Повышенная чувствительность к фавипиравиру;
- Тяжелая печеночная недостаточность;
- СКФ < 30 мл/мин;
- Беременность или планирование беременности во время приема препарата и в течение 7 дней после его окончания (женщинам и мужчинам необходимо использовать наиболее эффективные методы контрацепции при половых контактах, например, презерватив со спермицидом);
С осторожностью:
У пациентов с подагрой и гиперурикемией в анамнезе, у пожилых пациентов, пациентов с печеночной недостаточностью легкой и средней степени тяжести, пациентов с почечной недостаточностью средней степени тяжести (СКФ < 60 мл/мин и 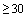 мл/мин). Может применяться как в амбулаторной практике, так и в стационаре.
мл/мин). Может применяться как в амбулаторной практике, так и в стационаре.
|
| Ремдесивир | Активный метаболит выступает в качестве аналога аденозинтрифосфата (АТФ) и конкурирует с природным АТФ-субстратом за включение в формирующиеся РНК-цепи с помощью РНК-зависимой РНК-полимеразы SARS-CoV-2 | Лиофилизат | Лиофилизат разбавляют в 0,9% растворе натрия хлорида (до общего объема 100 или 250 мл) и вводят в/в в течение 30-120 мин 1-й день: 200 мг однократно в/в. Со 2-го дня: 100 мг в/в 1 р/сут. Общий курс не более 10 дней |
Противопоказан:
- детям (до 18 лет);
- пациентам с СКФ < 30 мл/мин;
- при АЛТ 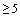 ВГН;
- при беременности и грудном вскармливании.
Запрещено вводить внутримышечно.
ВГН;
- при беременности и грудном вскармливании.
Запрещено вводить внутримышечно.
|
| Иммуноглобулин человека против COVID-19 | Противовирусное действие обусловлено связыванием вируса специфическими антителами к SARS-CoV-2 класса IgG | Раствор для инфузии | Внутривенно капельно в дозе 4 мл/кг массы тела. Начальная скорость введения - от 0,01 до 0,02 мл/кг массы тела в минуту в течение 30 минут. Если препарат хорошо переносится, скорость введения можно постепенно увеличивать максимально до 0,12 мл/кг массы тела в минуту. | - Повышенная чувствительность к иммуноглобулину человека, особенно в редко встречающихся случаях дефицита в крови иммуноглобулина класса A (IgА) и наличия антител против IgА; - Повышенная чувствительность к компонентам препарата; - Наличие в анамнезе аллергических реакций на препараты крови человека; - Возраст до 18 лет и старше 60 лет (в связи с отсутствием данных об эффективности и безопасности); - Беременность и период грудного вскармливания; - Аутоиммунные заболевания. |
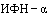
|
Обладает местным иммуномодулирующим, противовоспалительным и противовирусным действием. | Интраназальные формы: спрей, капли, раствор, лиофилизат для приготовления раствора, гель или мазь | По 3 капли в каждый носовой ход (3000 МЕ) 5 р./сут в течение 5 дней |
Беременным назначают только рекомбинантный 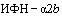
|
| Умифеновир | Относится к ингибиторам слияния (фузии), взаимодействует с гемагглютинином вируса и препятствует слиянию липидной оболочки вируса и клеточных мембран. | Капсулы | по 200 мг 4 р./сут в течение 5-7 дней | Противопоказан при беременности. |
| Риамиловир (триазавирин) | Синтетический аналог оснований пуриновых нуклеозидов (гуанина). Ингибирует синтез вирусных РНК и репликацию геномных фрагментов | Таблетки | по 250 мг 3 раза в день (суточная доза - 750 мг) в течение 5 дней. При необходимости лечение может быть продолжено до 7 дней. По решению врачебной комиссии возможно назначение риамиловира по 250 мг 5 раз в сутки в течение 5 дней. | Противопоказания: - повышенная чувствительность к компонентам препарата; - беременность; - период грудного вскармливания; - детский возраст до 18 лет (эффективность и безопасность не определены); - почечная/печеночная недостаточность (эффективность и безопасность не определены). |
Приложение N 8
Рекомендованные схемы этиотропной и патогенетической терапии COVID-19
| Лёгкие формы | Среднетяжёлые формы |
Тяжёлые формы (ДН, ОРДС) |
|---|---|---|
| Схема 1: Фавипиравир + ИФН-а интраназально Схема 2: ИФН-а интраназально + Умифеновир Схема 3: ИФН-а интраназально + Триазавирин | Схема 1: Фавипиравир + ИФН-а интраназально + Барицитиниб Схема 2: Фавипиравир или Ремдесивир или Иммуноглобулин человека против COVID-19 + Барицитиниб (Тофацитиниб) и/или Нетакимаб или Левилимаб или Олокизумаб Схема 3: Фавипиравир или Ремдесивир или Иммуноглобулин человека против COVID-19 + Дексаметазон + Левилимаб или Олокизумаб | Схема 1 Ремдесивир или Иммуноглобулин человека против COVID-19 + Тоцилизумаб или Сарилумаб + Метилпреднизолон или Дексаметазон Схема 2: Ремдесивир или Иммуноглобулин человека против COVID-19 + Канакинумаб (Анакинра) + Метилпреднизолон или Дексаметазон |
Приложение N 9
Препараты упреждающей противовоспалительной терапии COVID-19 у взрослых
| Препарат (МНН) | Механизм действия | Формы выпуска | Схемы назначения | Противопоказания |
|---|---|---|---|---|
| Барицитиниб | Является селективным ингибитором JAK1 и JAK2 киназ, применяется для лечения ревматоидного артрита. При лечении COVID-19 предназначен для пациентов со среднетяжелым течением в качестве дополнительной терапии | Таблетки | 4 мг 1 р./сут в течение 7-14 дней | - Сепсис, подтвержденный патогенами, отличными от COVID-19 - Лимфопения < 0,5*109/л, - Нейтропения < 1*109/л, - Гемоглобин < 8 г/дл, - Клиренс креатинина |
| Тофацитиниб | 10 мг 2 р./сут в течение 7-14 дней | |||
| Нетакимаб | Рекомбинантные гуманизированные моноклональные антитела, ингибирующие интерлейкин17А (ИЛ-17А) | Раствор для подкожного введения | 120 мг в виде двух подкожных инъекций по 1 мл (60 мг) препарата каждая. Препарат вводится 1 раз в неделю на неделях 0, 1 и 2 | - Гиперчувствительность к нетакимабу, а также к любому из вспомогательных веществ препарата. - Клинически значимые инфекционные заболевания в острой фазе, включая туберкулез. - Детский и подростковый возраст до 18 лет. Беременность, грудное вскармливание. |
| Олокизумаб | Гуманизированные моноклональные антитела изотипа иммуноглобулина G4/каппа, разработанные в качестве антагониста ИЛ-6 | 128 мг (два флакона по 160 мг/мл - 0,4 мл) разводят в 100 мл 0,9% раствора NaCl, вводят внутривенно капельно в течение 60 минут. При недостаточном эффекте повторить введение через 12 часов, суммарно вводить не более 256 мг. | - Сепсис, подтвержденный патогенами, отличными от COVID-19; - Гиперчувствительность к любому компоненту препарата; - Вирусный гепатит В; - Сопутствующие заболевания, связанные с неблагоприятным прогнозом; - Иммуносупрессивная терапия при трансплантации органов; - Нейтропения составляет# | |
| Левилимаб | Моноклональные антитела, ингибируют рецепторы ИЛ6. Применяются для лечения юношеского артрита с системным началом и ревматоидного артрита. При лечении COVID-19 предназначены для пациентов со среднетяжелым и тяжелым течением: с острым респираторным дистресс-синдромом, тяжелым жизнеугрожающим синдромом высвобождения цитокинов. | Раствор для подкожного введения | 648 мг (четыре преднаполненных шприца по 162/0/9 мл) разводят в 100 мл 0,9% раствора NaCl, вводят внутривенно капельно в течение 60 минут. | |
| Тоцилизумаб | Концентрат для приготовления раствора для инфузии | 4-8 мг/кг/введение 400 мг разводят в 100 мл 0,9% раствора NaCl, вводят внутривенно капельно в течение 60 минут. Вводить не более 800 мг. При недостаточном эффекте повторить введение через 12 ч*. | ||
| Сарилумаб | Раствор в шприц-ручке | 200 мг или 400 мг (предварительно заполненную шприц-ручку в дозировке 200 мг (1 или 2 шприца в зависимости от дозы)) развести в 100 мл 0,9% раствора NaCl, вводить в/в капельно в течение 60 минут, при недостаточном эффекте повторить введение через 12 ч. | ||
| Канакинумаб |
Моноклональные антитела, ингибируют рецепторы 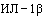 . Применяется для лечения юношеского артрита с системным началом, аутовоспалительных синдромов, подагры. При лечении COVID-19 предназначен для пациентов со среднетяжелым и тяжелым течением.
. Применяется для лечения юношеского артрита с системным началом, аутовоспалительных синдромов, подагры. При лечении COVID-19 предназначен для пациентов со среднетяжелым и тяжелым течением.
|
Лиофилизат | Канакинумаб 4-8 мг/кг 150 мг лиофилизата растворяют в 1 мл воды для инъекций. Приготовленный концентрат вводят во флакон с 250 мл 5% раствора глюкозы. Не встряхивают. Доза канакинумаба (объем концентрата для приготовления раствора (150 мг/мл) 750 мг - 5 мл; 600 мг - 4 мл; 450 мг - 3 мл; | |
| Анакинра | Ингибиторы интерлейкина - 1, является ключевым провоспалительным цитокином | Раствор для подкожного введения | 200 - 400 мг/сут, в течение 10 дней внутривенно капельно | |
| Метилпреднизолон | Относится к глюкокортикостероидам, обладают иммунодепрессивным, противошоковым фармакологическим действием. Влияют на все фазы воспаления. | Раствор | 1 мг/кг на введение внутривенно каждые 12 часов в течение 3-х суток, с постепенным на введение# каждые 1-2 суток в течение 3-4 суток, далее на 50% каждые 1-2 суток до полной отмены снижением дозы на 20-25%. При прогрессировании синдрома активации макрофагов (нарастание уровня ферритина, СРБ сыворотки крови, развитие двух-трехростковой цитопении) метилпреднизолон применяется по схеме 120-125 мг/введение/внутривенно каждые 6-8 ч, либо по 500-1000 мг/сут внутривенно в течение 3х дней Снижение дозы МП начинается при условии снижения уровня ферритина сыворотки крови не менее чем на 15%. | Применять с осторожностью при: - Сахарном диабете - Ожирении - Признаках активной бактериальной инфекции - Тромботических нарушениях |
| Таблетки | 20-28-36 мг - в два приема, после приема пищи, после отмены метилпреднизолона для в/в введения, в течение 7-10 дней, с постепенным снижением дозы на 4 мг в 3-5 дней | |||
| Дексаметазон | Раствор | 36-48 мг/сутки в/в в течение 3-4-х суток внутривенно с постепенным снижением дозы на 20-25% на введение каждые 1-2 суток, в течение 3-4 суток, далее на 50% каждые 1-2 суток до полной отмены | ||
| Гидрокортизон | Раствор | Внутривенное (болюсное) введение в дозе 50-100 мг, с последующим медленным, внутривенным введением в течение часа в дозе 200 мг в сутки только при развитии надпочечниковой недостаточности |
______________________________
* Дополнительное назначение ингибиторов ИЛ-6 в той же дозе через 12 ч:
- отсутствие или недостаточный клинический эффект (не купировалась лихорадка)
Приложение N 10
Список возможных к назначению антикоагулянтов для лечения COVID-19 у взрослых
| Препарат | Профилактическая доза | Промежуточная доза*(2) | Лечебная доза |
|---|---|---|---|
| Антикоагулянты для парентерального введения | |||
| Нефракционированный гепарин | подкожно 5000 ЕД 2-3 раза/сут | Подкожно 7500 ЕД 2-3 раза/сут | в/в инфузия с начальной скоростью 18 ЕД/кг*час с оптимальным лабораторным контролем; при выявлении тромбоза/ВТЭО начать с в/в болюсного введения 80 ЕД/кг (максимально 5000 ЕД) |
| Далтепари*(1) (подкожно) | Подкожно 5000 анти-Ха МЕ 1 раз/сут | Подкожно 5000 анти-Ха МЕ 2 раза/сут | Подкожно 100 анти-Ха МЕ/кг 2 раза/сут |
| Надропарин кальция*(1) (подкожно) |
Подкожно 3800 анти-Ха МЕ (0,4 мл) 1 раз/сут при массе тела 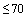 кг или 5700 анти-Ха МЕ (0,6 мл) 1 раз/сут при массе тела > 70 кг
кг или 5700 анти-Ха МЕ (0,6 мл) 1 раз/сут при массе тела > 70 кг
|
Подкожно 5700 анти-Ха МЕ (0,6 мл) 2 раза/сут | Подкожно 86 анти-Ха МЕ/кг 2 раза/сут |
| Эноксапарин натрия*(1) (подкожно) | 4000 МЕ/40 мг 1 раз/сут | 4000 МЕ/40 мг 2 раз/сут | 100 МЕ/кг/1 мг/кг 2 раз/сут, при СКФ 15-30 мл/мин - 1 раз/сут |
| Парнапарин натрия*(1) | Подкожно 0,3 мл (3200 анти-Ха МЕ) или 0,4 мг (4250 анти-Ха МЕ) 1 раз/сут | Подкожно 0,3 мл (3200 анти-Ха МЕ) 2 раза/сут | Подкожно 0,6 мл (6400 анти-Ха МЕ) 2 раза/сут |
| Бемипарин натрия*(1) | Подкожно 2500 анти-Ха МЕ 1 раз/сут | Подкожно 3500 анти-Ха МЕ 1 раз/сут | |
| Фондапаринукс натрия*(1) (подкожно) | Подкожно 2,5 мг 1 раз/сут. При клиренсе креатинина 20-50 мл/мин - 1,5 мг 1 раз/сут | Лечение ТГВ/ТЭЛА: 5 мг 1 раз/сут при массе тела до 50 кг; 7,5 мг 1 раз/сут при массе тела 50-100 кг; 10 мг 1 раз/сут при массе тела выше 100 кг | |
| Пероральные антикоагулянты*(3) | |||
| Ривароксабан | 10 мг 1 раз/сут | Лечение ТГВ/ТЭЛА: 15 мг 2 раза/сут 21 сутки, затем 20 мг 1 раз/сут не менее 3 месяцев | |
| Апиксабан | 2,5 мг 2 раза/сут | Лечение ТГВ/ТЭЛА: 10 мг 2 раза/сут 7 суток, затем 5 мг 2 раза/сут как минимум 3 месяца | |
| Дабигатрана этексилат*(4) | 110 мг 2 раза/сут; 75 мг 2 раза/сут у больных с клиренсом креатинина 30-49 мл/мин | Лечение ТГВ/ТЭЛА: после как минимум 5 суток введения лечебных доз парентеральных антикоагулянтов 150 мг 2 раза/сут не менее 3 месяцев | |
Примечания:
*(1) - при выраженной почечной недостаточности противопоказаны (см. инструкцию к препаратам);
*(2) - единого определения промежуточных доз антикоагулянтов нет;
*(3) - при отсутствии антикоагулянтов для парентерального введения;
*(4) - эффективность дабигатрана этексилата в профилактике ТГВ/ТЭЛА изучена только при крупных ортопедических вмешательствах.
Рутинное мониторирование анти-Ха активности в крови при подкожном введении антикоагулянтов не требуется. Однако, если возможно, его целесообразно использовать для подбора дозы у больных с очень низкой или высокой массой тела, выраженным нарушением функции почек, высоким риском кровотечений, при беременности. Целевые значения для профилактического применения 0,2-0,6 анти-Ха ЕД/мл, для лечебных доз 0,6-1,0 анти-Ха ЕД/мл. При применении НМГ кровь для определения анти-Ха активности берется через 4-6 ч после введения препарата (оптимально после 3-4-х инъекций), при подкожном введении промежуточных доз НФГ - посередине между инъекциями, при внутривенной инфузии НФГ - через 6 часов после каждого изменения дозы.
Приложение N 11
Шкала реабилитационной маршрутизации (ШРМ)
| Значения ШРМ (баллы) | Описание статуса пациента при заболеваниях и состояниях, вызванных новой коронавирусной инфекцией COVID-19, а также при сочетании новой коронавирусной инфекции с другими заболеваниями и состояниями |
|---|---|
| 0 | Отсутствие нарушений функций, структур, жизнедеятельность сохранена полностью |
| 1 | Отсутствие проявлений нарушений процессов жизнедеятельности, несмотря на имеющиеся симптомы заболевания: а) может вернуться к прежнему образу жизни (работа, обучение), поддерживать прежний уровень активности и социальной жизни; б) тратит столько же времени на выполнение дел, как и до болезни; в) может выполнять физическую нагрузку выше обычной без слабости, сердцебиения, одышки. |
| 2 |
Легкое нарушение процессов жизнедеятельности:
а) не может выполнять виды деятельности (управление транспортным средством, чтение, письмо, танцы, работа и др.) с той степенью активности, которая была до болезни, но может справляться с ними без посторонней помощи;
б) обычная физическая нагрузка не вызывает выраженного утомления, слабости, одышки или сердцебиения. Чувство нехватки воздуха, слабость, потливость, стенокардия развивается при значительном, ускоренном или особо длительном напряжении (усилии). Тест шестиминутной ходьбы > 425 м. Тесты с физической нагрузкой (велоэргометрия или спироэргометрия) 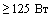 /
/ 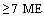 ;
в) может самостоятельно себя обслуживать (сам одевается и раздевается, ходит в магазин, готовит простую еду, может совершать небольшие путешествия и переезды, самостоятельно передвигается);
г) не нуждается в наблюдении;
д) может проживать один дома от недели и более без посторонней помощи.
;
в) может самостоятельно себя обслуживать (сам одевается и раздевается, ходит в магазин, готовит простую еду, может совершать небольшие путешествия и переезды, самостоятельно передвигается);
г) не нуждается в наблюдении;
д) может проживать один дома от недели и более без посторонней помощи.
|
| 3 | Умеренное нарушение процессов жизнедеятельности: а) может передвигаться самостоятельно без посторонней помощи; б) патологические симптомы в покое отсутствуют, обычная физическая нагрузка вызывает слабость, утомляемость, сердцебиение, одышку, потливость, стенокардия развивается при ходьбе на расстояние > 500 м по ровной местности, при подъеме на >1 пролет обычных ступенек, в среднем темпе, в нормальных условиях. ТШХ = 301-425 м. Тесты с физической нагрузкой (велоэргометрия/спироэргометрия) = 75-100 Вт/4-6,9 МЕ; в) самостоятельно одевается, раздевается, ходит в туалет, ест и выполняет другие виды повседневной активности; г) нуждается в посторонней помощи при выполнении сложных видов активности: приготовление пищи, уборка дома, поход в магазин за покупками; д) может проживать один дома без посторонней помощи от 1 суток до 1 недели. |
| 4 | Выраженное нарушение процессов жизнедеятельности: а) может передвигаться самостоятельно без посторонней помощи; б) слабость, одышка, чувство нехватки воздуха, головокружение, потливость, боли в мышцах, стенокардия возникает при ходьбе от 100 до 500 м по ровной местности, при подъеме на 1 пролет обычных ступенек, в среднем темпе и в нормальных условиях. ТШХ = 150-300 м, тесты с физической нагрузкой (велоэргометрия спироэргометрия) = 25-50 Вт/2-3,9 МЕ; г) в обычной жизни нуждается ухаживании; д) может проживать один дома без посторонней помощи от 1 суток до 1 недели. |
| 5 | Грубое нарушение процессов жизнедеятельности: а) больной комфортно чувствует себя только в состоянии покоя или прикован к постели, малейшие физические нагрузки приводят к появлению выраженной слабости, потливости, мышечных болей, сердцебиения, одышки, болям в сердце, головокружению. ТШХ < 150 м; SpO2 при дыхании атмосферным воздухом не менее 93% у пациента без известного анамнеза ХОБЛ; б) не может передвигаться самостоятельно без посторонней помощи; в) нуждается в постоянном внимании, помощи при выполнении всех повседневных задач: одевание, раздевание, туалет, прием пищи и др.; г) круглосуточно нуждается в уходе; д) не может быть оставлен один дома без посторонней помощи. |
| 6 | Нарушение жизнедеятельности крайней степени тяжести: а) хроническое нарушение сознания: витальные функции стабильны; нейромышечные и коммуникативные функции глубоко нарушены; пациент может находиться в условиях структурного подразделения медицинской организации, оказывающей медицинскую помощь по профилю "анестезиология и реаниматология" (далее реанимационное отделение); б) SpO2 при дыхании атмосферным воздухом менее 90% у пациента без известного анамнеза ХОБЛ; площадь инфильтративных изменений легких более 50%; нейромышечная несостоятельность: психический статус в пределах нормы, глубокий двигательный дефицит, бульбарные нарушения. |
Приложение 12
Мониторинг клинических и лабораторных показателей
| Клинические признаки | Лабораторные показатели | Инструментальные признаки |
|---|---|---|
- Т тела (контроль ежедневно минимум два раза в день в утренние и вечерние часы), оценивается высота повышения t тела, кратность ее подъемов в течение суток, длительность повышения. Особого внимания требуют эпизоды повторного повышения t тела после нормализации в течение 1 и более суток.
- ЧДД оценивается ежедневно, в случае увеличения ЧДД необходимо ориентироваться не только на стандартные нормальные значения показателя, но и на прирост показателя в сравнении с исходным ЧДД. При развитии или нарастании признаков дыхательной недостаточности необходимо тщательно контролировать 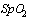 . При увеличении ЧДД более 22 в минуту при лечении на дому необходимо решать вопрос о госпитализации пациента в стационар.
-
. При увеличении ЧДД более 22 в минуту при лечении на дому необходимо решать вопрос о госпитализации пациента в стационар.
- 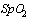 оценивается ежедневно (у пациентов, находящихся в стационаре, 1 раз в три дня, при снижении показателя до уровня
оценивается ежедневно (у пациентов, находящихся в стационаре, 1 раз в три дня, при снижении показателя до уровня 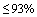 необходима дотация кислорода.
- Для линейных отделений
необходима дотация кислорода.
- Для линейных отделений 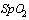 на фоне оксигенотерапии должна быть
на фоне оксигенотерапии должна быть 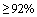 , если показатель меньше - показана прон-позиция. Если
, если показатель меньше - показана прон-позиция. Если 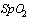 в положении на животе < 92%, показана консультация реаниматолога в течение часа. При проведении оксигенотерапии показано кратковременно прекращать ее не реже чем 1 раз в 2 ч, если при этом отмечается снижение
в положении на животе < 92%, показана консультация реаниматолога в течение часа. При проведении оксигенотерапии показано кратковременно прекращать ее не реже чем 1 раз в 2 ч, если при этом отмечается снижение 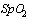 < 85%, показан вызов реаниматолога в течение часа, если
< 85%, показан вызов реаниматолога в течение часа, если 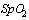 снижается до 80% и менее - экстренный вызов реаниматолога.
снижается до 80% и менее - экстренный вызов реаниматолога.
|
- Уровни лейкоцитов, нейтрофилов, лимфоцитов, тромбоцитов; - Активность АЛТ, АСТ, лактатдегидрогеназы, уровни СРБ, глюкозы; - Протромбиновое время; - Уровень фибриногена; - По показаниям: уровни ферритина, D-димера, ИЛ-6, тропонина; количество Т- и В-лимфоцитов; натрийуретический пептид, прокальцитонин. | - характер и площадь поражения легких на КТ ОГК (по показаниям). |
|
Заместитель Министра обороны Российской Федерации |
Т.В. Иванов |
Обзор документа
Наиболее актуальным для Вооруженных Сил возбудителем COVID-19 признан Дельта-варианта SARS-CoV-2. Перечислены основные особенности клинического течения заболевания, принципы оказания медпомощи в амбулаторных условиях и в стационарах, критерии выписки из стационара. Урегулированы вопросы поведения медицинской реабилитации после лечения в стационаре.
Военнослужащие, перенесшие COVID-19, проходят медосвидетельствование. По результатам выносится заключение с формулировкой "военная травма" или "заболевание получено в период военной службы".



(1).jpg)


